Фибрилляция предсердий — является наиболее распространенным видом аритмии. Наиболее подвержены заболевания мужчины в возрасте от 40 лет, так как зачастую они ведут неправильный образ жизни и злоупотребляют вредными привычками.
У молодежи эта патология встречается редко, кроме случаев когда есть какие — то другие проблемы с сердцем. Нельзя не обращать внимания на первые симптомы, так как если диагностировать и лечить заболевание правильно, можно избежать серьезных последствий.
Необходимо знать, что опасность этого недуга — заключается в увеличении размеров сердца, которое вызывает все новые проблемы со здоровьем. Так давайте же, узнаем, что представляет собой фибрилляция предсердий, от чего она возникает, какое лечение более эффективно.
 Фибрилляция предсердий
Фибрилляция предсердий Фибрилляция предсердий (мерцательная аритмия) — наиболее распространенная форма наджелудочковой аритмии, при которой предсердия сокращаются хаотично с частотой 400-600 в минуту без координации с желудочками сердца.
Роль фильтра частоты проведенных к желудочкам импульсов выполняет АВ-узел (в норме атриовентрикулярный узел способен провести до 140-200 импульсов в минуту). Поэтому, при фибрилляции предсердий лишь часть импульсов достигает желудочков, при этом их сокращение происходит нерегулярно, напоминая мерцание (отсюда название мерцательная аритмия).
Синусовый узел при этом теряет свою функцию водителя ритма. Большинство людей с мерцательной аритмией (особенно, если продолжительность фибрилляции предсердий превышает 48 часов) имеют повышенный риск образования тромбов, которые, в силу своей подвижности, могут способствовать развитию инсульта. Переход пароксизмальной формы фибрилляции предсердий в постоянную форму может способствовать развитию или прогрессированию хронической сердечной недостаточности.
Ваше сердце сбивается с привычного темпа, хоть вы и привыкли не волноваться? Вы чувствуете, что оно стало непослушным и капризным? Это не романтическое волнение, а серьезные проблемы со здоровьем, которые можно решить, если своевременно обратиться за помощью к доктору. О том, что такое фибрилляция предсердий, вы узнаете далее.
Фибрилляция предсердий — это разрозненное, несинхронизированное сокращение волокон сердечной мышцы, которое вредит эффективной работе органа. При подобном диагнозе частота сокращения желудочков составляет от 90 до 150 ударов в минуту.
При этом ритм желудочков также беспорядочен. В начале заболевание носит пароксизмальный характер,т е проявляется в виде приступов, длящихся от нескольких минут до нескольких часов,в промежутках между приступами регистрируется правильный синусовый ритм.
Это наиболее распространенное нарушение сердечного ритма, встречается у 2% людей от общей популяции — это более 6 млн. европейцев. У пациентов преклонного возраста такое отклонение встречается гораздо чаще, чем у молодых людей.
Данная тенденция объяснима тем, что с возрастом структура миокарда изменяется, часто появляется миокардиосклероз — естественная мышечная ткань заменяется неэластичной соединительной.


Фибрилляция предсердий опасна своими осложнениями. Конечно, учащенное сердцебиение может сопровождаться как подъемом артериального давления, так и его падением, на фоне чего пациент будет ощущать определенный дискомфорт. Но сам по себе эпизод аритмии редко приводит к опасным для жизни состояниям.
Тоже самое касается развития сердечной недостаточности, которая может проявляться достаточно выражено, но тем не менее, всегда развивается постепенно. Если пациент адекватно относиться к своему здоровью, то он придет к врачу задолго до того как недостаточность достигнет своего пика.
Но даже в худшем случае такая сердечная недостаточность обычно хорошо поддается лечению, так как обусловлена большей частью наличием аритмии, а не слабостью сердечной мышцы.
Кардиоэмболический инсульт - вот самое грозное осложнение фибрилляции предсердий. Одно из основных направлений в лечении мерцательной аритмии направлено именно на профилактику инсульта. Девиз лечения мерцательной аритмии: «Берегите голову».
При хаотичной работе сердца кровь не полностью изгоняется из предсердий, тем самым способствуя образованию тромбов. Эти тромбы могут отрываться и с током крови разноситься по всему организму. Но самый ощутимый удар всегда приходится на головной мозг.


Пароксизмальная мерцательная аритмия, персистирующая фибрилляция предсердий, постоянная фибрилляция предсердий, брадисистолическая, эусистолическая, тахисистолическая аритмия - давайте попробуем разобраться во всех этих терминах, для того чтобы Вы понимали смысл диагноза, установленного врачом, ведь от этого будет зависеть тактика лечения.
Если Вы читали предыдущие статьи, то уже разобрались, что фибрилляция предсердий и мерцательная аритмия это одно и то же. Теперь разберемся, какая она бывает. Пароксизмальная мерцательная аритмия (фибрилляция предсердия) – это аритмия, которая, появившись, проходит в течение 7 дней самостоятельно.
Она может возникать неограниченное количество раз в сутки и самостоятельно проходить. То есть, может носить приступообразный характер. В эпизодах между приступами наблюдается нормальный ритм. Пациент может даже не ощущать эту аритмию или наоборот пароксизмы могут быть крайне неприятными и сильно нарушать качество жизни.
Персистирующая фибрилляция предсердий – при этой форме самостоятельно аритмия не проходит, для этого необходимо прибегать к медикаментозному восстановлению ритма. Так же аритмия считается персистирующей, если длиться более 7 дней.
Постоянная фибрилляция предсердий – как видно из самого названия существует постоянно и не поддается лечению ни одним из доступных методов. Кроме этого аритмию еще разделяют по частоте сердечных сокращений (ЧСС):
- ЧСС менее 60 – брадисистолическая.
- ЧСС 60-90 – эусистолическая.
- ЧСС более 90 – тахисистолическая.
- Чем отличается фибрилляция предсердий от трепетания предсердий?
- ТРЕПЕТАНИЕ ПРЕДСЕРДИЙ - это единственная волна возбуждения (re-entry), которая движется по замкнутой траектории.
- ФИБРИЛЛЯЦИЯ ПРЕДСЕРДИЙ - это несколько волн (обычно их более 4) возбуждения (re-entry), которые движутся хаотично и не имеют никакой стабильной траектории, то есть при своем движении они захватывают любой участок миокарда, который уже вышел из состояния рефрактерности и готов возбудиться.
- Итак, трепетание и фибрилляция предсердий - разные аритмии, которые имеют различную тактику. Любой вид ТП - показание для катетерной аблации. ФП, в большинстве случаев, лечится медикаментозно.
Траектория имеет анатомическую предопределенность, то есть проходит по конкретным анатомическим образованиям (мышечным предсердным мостикам), ограниченным электрически инертными тканями (фиброзное кольцо митрального или трикуспидального клапана, устья полых или легочных вен, ушки правого или левого предсердия, хирургический рубец или заплата).
Причина для возникновения ТП - единственное место (зона) предсердного миокарда, где происходит замедление внутрипредсердного проведения с формированием однонаправленного блока и инициированием волны re-entry.
Поскольку имеется топографическая предопределенность (анатомический субстрат), траектория волны ТП постоянна, то есть она движется по одному и тому же пути (никуда не сворачивая) с постоянной скоростью.
А значит и на ЭКГ волны ТП будут иметь ВСЕГДА одну и ту же форму и следовать с одним и тем же интервалом. Поскольку имеется строго определенная траектория, мы имеем возможность устранить само трепетание предсердий и всякие условия для его возникновения, создав при помощи катетерной операции (аблации) непрерывную линию поперек этой траектории. Человек становится здоровым.
Волны периодически периодически сливаются друг с другом, затем вновь распадаются на дочерние. В некоторых местах волны рождаются. Для того, чтобы существовало множество волн re-entry – необходимо множество участков однонаправленной блокады и так же множество участков ускоренного проведения.
Таким образом, предпосылкой существования ФП является электрическое разобщение (дисперсия) электрически единого предсердного миокарда (у здорового человека) на участки с большей или меньшей рефрактерностью, быстрой или медленной проводимостью.
Таким образом, миокард в функциональном плане становится МОЗАИЧНЫМ. А значит причина для возникновения ФП – диффузный патоморфологический процесс и повлиять на него локально (хирургически) очень трудно.
Поэтому в большинстве случаев требуется пожизненная медикаментозная терапия.
Причины возникновения
Основные причины возникновения фибрилляции предсердий:
- изначальное расстройство возбудимости миокарда (сердечной мышцы), его воспаление или замена его природных клеток соединительной тканью;
- ревматические пороки, которые затрагивают сохранность клапанов;
- гипертоническая болезнь;
- хроническая сердечная недостаточность;
- смена частого и редкого пульса;
- воспаление миокарда;
- заболевания щитовидной железы;
- передозировка различными препаратами — такими, как диуретики (мочегонные средства), сердечные гликозиды (которые используются для лечения сердечной недостаточности);
- алкогольная или наркотическая интоксикация;
- стрессовое состояние.
Разновидности фибрилляции предсердий:
По длительности:
- пароксизмальная форма фибрилляции предсердий — приступ купируется самостоятельно, обычно в пределах 48 часов;
- персистирующая — один или больше пароксизмов длительностью больше суток, восстановление ритма происходит после медикаментозного лечения или электрической кардиоверсии;
- длительно существующая персистирующая ФП – длительностью от 1 года и более к моменту принятия решения о восстановлении ритма;
- хроническая — так называемая постоянная форма фибрилляции предсердий — в случае когда кадиоверсия оказалась неэффективной или не предпринималась.
По частоте сердечных сокращений:
- нормосистолическая — желудочки сокращаются с частотой 60–100 уд/мин;
- брадисистолическая — менее 60 ударов в минуту;
- тахисистолическая — форма фибрилляции предсердий, для которой характерны более 90-100 ударов в минуту.
По характеру проявления:
- мерцание предсердий — электрический импульс появляется в стенке правого предсердия и расходится по миокарду желудочков и предсердий.
- трепетание предсердий — волокна миокарда сокращаются более медленно — 200-400 ударов в минуту.
Они начинают сокращаться и происходит выброс крови. Но при фибрилляции волокна миокарда сокращаются несинхронно и достаточно быстро.
Cбивается насосная функция сердца и мышца миокарда испытывает дополнительную нагрузку. Желудочки, на котоыре подается импульс от предсердий, также начинают медленно сокращаться.
Фибрилляция предсердий встречается с такими заболеваниями сердца, как:
- Гипертония – повышенное артериальное давление.
- Заболевание коронарной артерии – также известна как ишемическая болезнь сердца. Возникновение холестериновых бляшек внутри коронарных артерий. С помощью этих артерий происходит снабжение сердечной мышцы кровью, богатой кислородом.
- Врожденный порок сердца – дефекты в сердечной структуре присутствующие с рождения. Сюда относят дефекты внутренних сердечных стенок, клапанов и кровеносных сосудов. Врожденные пороки сердца изменяют нормальный ток крови через сердце.
- Пролапс митрального клапана – ненормальный ток крови, проходящий через митральный клапан из левого желудочка сердца в левое предсердие.
- Кардиомиопатия – это серьезное заболевание, при котором миокард воспаляется и не работает должным образом.
- Перикардит – воспаление перикарда — защитной оболочки, окружающей сердце.
- Операция на сердце – причиной фибрилляции предсердий могут стать операции на сердце. У достаточно большого процента больных, после операции развивается фибрилляция предсердий.
Иные заболевания способные стать причиной патологии


Фибрилляция предсердий встречается также у людей со следующими заболеваниями:
- Гипертиреоз – гиперфункция щитовидной железы.
- Апноэ сна – это распространенное заболевание, при котором пациент имеет одну или несколько остановок дыхания или же поверхностное дыхание во время сна. Синдром обструктивного апноэ сна обычно вызывает высокое кровяное давление (гипертонию), что в значительной мере повышает риск возникновения проблем с сердцем и инсульта.
- Трепетание предсердий – это заболевание похоже на мерцательную аритмию, однако патологические сердечные ритмы предсердий менее хаотичны и более организованны, чем при фибрилляции предсердий. Трепетание предсердий может перерасти в фибрилляцию предсердий.
- Пневмония – воспаление лёгких.
- Рак легких.
- Эмфизема лёгких – патологическое расширение альвеол и невозможность их нормального сокращения, приводящее к нарушениям газообмена в лёгких.
- Бронхолегочные инфекции.
- Тромбоэмболия лёгочной артерии – закупорка ветвей лёгочной артерии и её самой тромбами.
- Отравление угарным газом.
Причиной фибрилляции предсердий может стать также:
- Злоупотребление алкоголем – регулярное, чрезмерное, длительное потребление спиртного значительно повышает риск развития фибрилляции предсердий. Исследование, проведенное учеными из Beth Israel Medical Center показало, что риск возникновения фибрилляции предсердий на 45 % выше среди пьющих людей в сравнении с трезвенниками.
- Курение – курение может стать причиной различных заболеваний сердца, в том числе фибрилляции предсердий.
- Чрезмерное потребление кофеина – причиной фибрилляции предсердий может стать чрезмерное употребление кофе, энергетических напитков или колы.


При приступах наджелудочковой тахикардии следует начинать с попыток рефлекторного воздействия на блуждающий нерв. Наиболее эффективным способом такого воздействия является натуживание больного на высоте глубокого вдоха.
Возможно также воздействие на синокаротидную зону. Массаж каротидного синуса проводят при положении больного лежа на спине, прижимая правую сонную артерию. Менее действенно надавливание на глазные яблоки.
При отсутствии эффекта от применения механических приемов используют лекарственные средства, наиболее эффективен верапамил (изоптин, финоптин), вводимый внутривенно струйно в количестве 4 мл 0,25% раствора (10 мг).
Достаточно высокой эффективностью также обладает аденозинтрифосфат (АТФ), который вводят внутривенно струйно (медленно) в количестве 10 мл 10% раствора с10мл5% раствора глюкозы или изотонического раствора хлорида натрия. Этот препарат может снижать артериальное давление, поэтому при приступах тахикардии, сопровождающихся артериальной гипотонией, лучше применять новокаинамид в указанной дозе в сочетании с 0,3 мл 1% раствора мезатона.
Приступы наджелудочовой тахикардии можно купировать и с помощью других препаратов, вводимых внутривенно струйно, амиодарона (кордарона) - 6 мл 5% раствора (300 мг), аймалина (гилуритмала) - 4 мл 2,5% раствора (100 мг), пропранолола (индерала, обзидана) - 5 мл 0,1% раствора (5 мг), дизопирамида (ритмилена, ритмодана) - 10 мл 1% раствора (100 мг), дигоксина - 2 мл 0,025% раствора (0,5 мг).
Все препараты необходимо использовать с учетом противопоказаний и возможных побочных действий.
Анаприлин (индерал, обзидан) вводят в вену по 0,001 г за 1-2 мин. Если сразу купировать приступ не удается, повторно через несколько минут вводят анаприлин в той же дозе до достижения общей дозы 0,005 г, иногда 0,01 г. Одновременно осуществляют ЭКГ и гемодинамический контроль. Внутрь назначают по 0,02-0,04 г 1- 3 раза в сутки.
Окспренолол (тразикор) вводят внутривенно по 0,002 г, внутрь по 0,04-0,08 г (2-4 таблетки), вискен — внутривенно по 0,0002-0,001 г струйно или капельно в 5 % растворе глюкозы или внутрь по 0,015- 0,03 г (3-6 таблеток).
Для купирования пароксизма мерцательной аритмии чаще всего внутривенно вводят 2-3 мл 10% раствора новокаинамида. При отсутствии эффекта введение повторяют в той же дозе через каждые 4- 5 мин, пока общее количество введенного раствора не достигнет 10 мл. Новокаинамид обрывает пароксизм у подавляющего большинства больных.
Для сохранения восстановленного ритма и профилактики новых приступов новокаинамид дают внутрь по 0,5 г 4-8 раз в сутки в, течение 10-20 дней.
Если синусовый ритм не восстановился, особенно в тех случаях, когда мерцательная аритмия сочетается с острой левожелудочковой недостаточностью, внутривенно медленно вводят 0,5-1 мл 0,05 % раствора строфантина или 1-1,5 мл 0,06 % раствора коргликона, разведенных в 10 мл изотонического раствора натрия хлорида. Нередко после этого мерцание предсердий прекращается.
Лечение


Лечение будет зависеть от того, какой формой ФП Вы страдаете, а также от того настолько сильно это Вас тревожит. Если приступы легкие и не вызывают проблем, то врач может ограничиться лекарственными средствами, которые снижают риск осложнений описанных выше.
Врач может прописать препараты, которые способны уменьшить частоту приступов (антиаритмическая терапия) или контролировать частоту сердечных сокращений. Если симптомы достаточно тяжелые, а приступ не прекращается в течение длительного времени, то для нормализации сердечного ритма Вам необходимо проведение кардиоверсии (возобновление ритма сердца с помощью электрического разряда).
Данная процедура проводится в клинике под наблюдением врача. Если с помощью лекарственных средств контролировать работу сердца не удается, а частота пульса низкая, необходима имплантация искусственного водителя ритма.
Если лекарственные средства не обеспечивают адекватного контроля ФП врач может принять решение о проведении процедуры, которая называется катетерной аблацией. Этот подход, который может привести к полному выздоровлению, позволяет снизить, или даже полностью ликвидировать фибрилляцию предсердий.
При данном виде аритмии перед врачом редко стоит цель нормализации синусового ритма. Хотя при неотягощенной форме болезни можно попытаться вернуть нормальный синусовый ритм с помощью медикаментозного лечения или же электрокардиоверсии.
При невозможности достижения этого задача состоит в нормализации частоты сердечных сокращений (ЧСС) в коридоре 60-80 ударов в минуту в состоянии покоя и до 120 ударов при физической нагрузке. Также важно снижение риска тромбообразования и развития тромбоэмболии.
Противопоказаниями к восстановлению синусового ритма являются:
- наличие внутрисердечных тромбов, слабость синусового узла и брадикардитическая форма фибрилляции предсердий, когда частота сердечных сокращений снижена;
- пороки сердца, требующие оперативного вмешательства;
- ревматические заболевания в активной стадии;
- тяжелая артериальная гипертензия 3 степени;
- тиреотоксикоз;
- хроническая сердечная недостаточность 3 степени;
- возраст старше 65 лет у больных, имеющих порок сердца и 75 лет у больных с ишемической болезнью сердца;
- дилатационная кардиомиопатия;
- аневризма левого желудочка;
- частые приступы фибрилляции предсердий, потребовавших внутривенного введения антиаритмиков.
Восстановление ритма производится при помощи антиаритмических препаратов типа Дофетилид, Хинидин, Амиодарон, а также при помощи электроимпульсной терапии. В случае постоянной фибрилляции предсердий эффективность лекарственных препаратов в области восстановления ритма составляет 40-50%.
Шансы на успех при применении электроимпульсной терапии возрастают до 90% в случае, если болезнь длится не более 2 лет и составляют все те же 50% при длительности свыше 5 лет. Последние исследования показали, что антиаритмические препараты у людей с заболеваниями сердечно-сосудистой системы могут вызвать противоположный эффект и усугубить течение аритмии и даже вызвать побочные эффекты, угрожающие жизни.
Врач может отказаться от восстановления ритма, если существуют сомнения в том, что в дальнейшем синусовый ритм можно будет сохранять длительное время. Как правило, больные легче переносят саму постоянную форму фибрилляции предсердий, чем возврат от синусового ритма к мерцательной аритмии. Поэтому первым выбором становятся препараты, снижающие частоту сердечных сокращений.
Снизить ЧСС до необходимых пределов позволяют b-блокаторы (препараты при лечении постоянной формы фибрилляции предсердий - метопролол, пропранолол) и антагонисты кальция (верапамил) в комбинированном виде. Данные препараты часто сочетают с сердечными гликозидами (дигоксин). Периодически пациент должен проходить контроль эффективности лечения.
С этой целью применяется холтер мониторинг ЭКГ и велоэргометрия. Если добиться нормализации частоты сердечных сокращений медикаментозно не получается, то возникает вопрос о хирургическом лечении, при котором производится изоляция предсердий и желудочков.
Так как образование тромбов - одно из самых грозных и частых осложнений постоянной фибрилляции предсердий, то лечение предполагает назначение параллельно антикоагулянтов и аспирина. Как правило, такое лечение назначается больным старше 65 лет, имеющих в анамнезе инсульт, повышенное артериальное давление, сердечную недостаточность, сахарный диабет, сбои работы щитовидной железы, ишемическую болезнь сердца.
Людям старше 75 лет антикоагулянтная терапия назначается пожизненно. Также на постоянной основе подобные препараты выписываются на постоянной основе тем, у кого имеется высокий риск развития инсульта и тромбоэмболии. Единственным абсолютным противопоказанием к назначению антикоагулянтов является повышенная склонность к кровотечениям.
При бради-форме (редкий пульс) болезни высокую эффективность показала электрокардиостимуляция. Стимуляция желудочков электрическими импульсами способна уменьшить нерегулярность ритма у больных со склонностью к брадикардии в состоянии покоя при приеме препаратов для снижения ЧСС.
Одновременное проведение аблации атриовентрикулярного узла и установка электрокардиостимулятора способно улучшить качество жизни больных, не реагирующих на действие антиаритмических препаратов, а также тех, у кого в наличии сочетание систолической дисфункции левого желудочка в сочетании с высокой ЧСС.
Следует учитывать, что после установки электрокардиостимулятора смертность от желудочковых аритмий достигает 6-7%, риск внезапной смерти варьируется в районе 2%. Уменьшить показатели позволяет программирование электрокардиостимулятора на базовую частоту 80-90 ударов в минуту в 1 месяц после установки.
Лечение народными средствами
Народные способы стоит применять параллельно с медикаментозными средствами, выписанными врачом. Это значительным образом облегчает состояние больного и снижает риск развития побочных эффектов.
Также траволечение поможет снизить дозу принимаемых лекарств или же постепенно отказаться от них. В первую очередь применяются отвары и настойки растений, нормализующих сердечный ритм.
К таковым относятся боярышник, календула, пустырник. Наиболее эффективно действие смесей. Для лечения аритмии можно приготовить настои из вышеназванных растений, взятых в равных пропорциях. Пить настой надо три раза в день по четверти стакана. Лечение длительное, в течение нескольких лет. Можно смешать готовые настойки боярышника, календулы и пустырника. Пьют смесь три раза в день по 30 капель.
Хорошо себя зарекомендовали отвары и настои тысячелистника и мяты. Тысячелистник, мяту, календулу заваривают кипятком и смешивают с медом. Смесь принимают по 150 мг 3-4 раза в день. Благотворно влияет на самочувствие чай из калины, клюквы и лимон, смешанный с медом.
Методы купирования (прекращения) приступа


Наиболее эффективными препаратами для прекращения приступов фибрилляции предсердий являются «Новокаинамид» (внутрь или внутривенно) и «Хинидин» (внутрь). Применение их возможно только по назначению врача под контролем электрокардиограммы и уровня артериального давления. Также используются «Кордарон» (внутрь или внутривенно) и «Пропанорм» (внутрь).
Применение «Анаприлина», «Дигоксина» и «Верапамила» для купирования мерцательной аритмии менее эффективно, но, уменьшая частоту сердечного ритма, они улучшают самочувствие больных: способствуют уменьшению одышки, общей слабости, ощущения сердцебиений.
Наиболее эффективным методом купирования фибрилляции предсердий является электрическая кардиоверсия (эффективность – около 90%). Однако, ввиду необходимости проведения кратковременного общего обезболивания, к ней прибегают в том случае, когда состояние больного на фоне аритмии прогрессивно ухудшается, положительный эффект от лекарственной терапии отсутствует или не ожидается (например, в силу давности аритмии).
После успешного восстановления синусового ритма, обычно, назначаются антиаритмические препараты («Аллапинин», «Пропанорм», «Соталекс», «Кордарон») для профилактики повторных приступов фибрилляции предсердий.
Лечебные мероприятия при постоянной форме заболевания


Если у вас установилась постоянная форма фибрилляции предсердий (то есть все попытки купирования аритмии оказались безуспешными), важно выполнить две задачи: обеспечить контроль частоты сердечных сокращений (примерно 70-80 ударов в минуту в состоянии покоя) и профилактику образования тромбов.
Первую задачу поможет решить постоянный прием «Дигоксина», адреноблокаторов («Эгилок», «Атенолол», «Конкор»), антагонистов кальция («Верапамил», «Дилтиазем») или их комбинации. Решение второй обеспечивает постоянный прием «Варфарина» под контролем состояния свертывающей системы крови (протромбиновый индекс или МНО).
Методы радикального устранения заболевания


Единственным методом радикального устранения фибрилляции предсердий является радиочастотная изоляция легочных вен. В силу сложности и дороговизны, эта катетерная операция пока проводится только в крупных федеральных центрах. Эффективность ее составляет 50-70%.
Также, при частых пароксизмах фибрилляции предсердий и постоянной форме фибрилляции предсердий возможно проведение радиочастотной абляции АВ-узла, при которой создается искусственная полная поперечная блокада (АВ-блокада III степени) и имплантируется постоянный электрокардиостимулятор. В сущности, мерцательная аритмия остается, но человек ее не ощущает.
Мифы о фибрилляции предсердий
Мерцательная аритмия, или фибрилляция предсердий (ФП), – одна из наиболее распространенных сердечных аритмий, которая проявляется нерегулярным учащенным сердцебиением. Происходит это в результате сбоя в электрической системе сердца.
Несмотря на распространенность этого заболевания, существует много заблуждений, которые не соответствуют действительности. Вот некоторые мифы и факты о фибрилляции предсердий, которые следует знать.
- Миф: Фибрилляция предсердий затрагивает только пожилых людей.
- Миф: Фибрилляцию предсердий всегда можно почувствовать.
- Миф: Если был один или два эпизода ФП – беспокоиться не о чем.
- Миф: Люди с фибрилляцией предсердий не должны тренироваться.
- Миф: Между приступами ФП лекарства можно не принимать.
- Миф: Фибрилляция предсердий опасна для жизни.
- Миф: Нет необходимости менять свой привычный образ жизни.
- Миф: Если катетерная аблация не сработала в первый раз, она никогда не сработает.
Нерегулярное сердцебиение может возникать не только у пожилых людей. На самом деле, фибрилляция предсердий может появиться у любого человека, вне зависимости от возраста. Но правда также и в том, что с возрастом вероятность развития ФП увеличивается.
Около половины мужчин в возрасте 67 лет и старше и половина женщин 75 лет и старше страдают ФП. Наличие сердечных заболеваний, болезней легких и гипертонии в любом возрасте увеличивает риск развития ФП.
Может быть правдой, а может, и нет. Многие люди с мерцательной аритмией чувствуют учащенное сердцебиение или то, что они описывают как внезапное трепетание в грудной клетке. У них могут появляться такие симптомы, как головокружение, чувство усталости или ощущение нехватки дыхания.
Но вполне возможно, что развитие фибрилляции предсердий будет протекать без каких-либо признаков и симптомов. В этом случае о заболевании можно не знать до тех пор, пока врач не обнаружит его во время планового осмотра или проведения тщательного обследования по какой-либо другой причине.
Без лечения основной причины, вызывающей фибрилляцию предсердий, заболевание само по себе не исчезает и длится всю жизнь. Хотя симптомы могут появляться и исчезать. Эти спорадические эпизоды называются пароксизмальной фибрилляцией предсердий.
Симптомы пароксизмальной ФП изменчивы и по тяжести могут быть от умеренных до серьезных, хотя редко длятся дольше, чем один день. Поэтому не стоит игнорировать симптомы, даже если они появляются редко. Необходимо как можно скорее поговорить с врачом.
Очень часто люди с ФП держатся подальше от тренажерных залов, потому что боятся, что упражнения усилят частоту сердечных сокращений. Но физические упражнения жизненно важны даже для людей с ФП. Тренировки помогают лучше спать, поддерживать здоровый вес и справляться со стрессом. Но необходимо быть осторожным. Во-первых, контролировать заболевание.
Во-вторых, обсудить с врачом, какие упражнения для вас безопасны. Если вы принимаете препараты для разжижения крови, стоит избегать травмоопасных тренировок.
Думаете, что если между приступами ФП вы чувствуете себя прекрасно и нет никаких симптомов, значит, лекарства можно не принимать? На самом деле, это достаточно рискованно. Одно из главных воздействий лекарственных препаратов от ФП – предотвращение образования тромбов, которые могут привести к инсульту.
Так что, если у вас возникли мысли о прекращении приема лекарств или вам интересно, нуждаетесь ли вы в них по-прежнему – поговорите с врачом. Если ваш врач скажет, что принимать лекарства необходимо – не стоит пренебрегать его рекомендацией. Это слишком опасно.
Когда ваше сердце бьется хаотично, это может вызвать страх. Хорошая новость – ФП обычно не фатальное заболевание. Тем не менее, если его не лечить, мерцательная аритмия может привести к сердечной недостаточности или к инсульту, которые могут быть смертельными.
Вот почему вы должны тесно контактировать с врачом, чтобы постоянно контролировать ФП и уберечься от осложнений. Когда ФП контролируется, она не оказывает большого влияния на качество жизни.
Вероятно, здорово время от времени выпивать немного алкоголя. Но это повышает риск возникновения приступа ФП. Избыток кофеина также может спровоцировать ускоренное трепетание сердца. Поговорите с врачом о здоровом образе жизни, это поможет вам снизить риск и предотвратить появление эпизодов учащенного сердцебиения.
Катетерная аблация – один из способов лечения фибрилляции предсердий. Во время процедуры пациенту прокалывают бедренную вену или артерию (в зависимости от отделов сердца, в которых планируется вмешательство), подключичную вену.
Через эти проколы под рентгеноскопическим контролем с помощью специальных трубочек (интрадьюсеров) вводят электроды в полость сердца.
Затем врач определился с аритмогенной точкой и воздействует на нее радиочастотной энергией, чтобы уничтожить ткани, ставшие причиной ФП. Иногда аблация в первый раз не решает проблему полностью, и, возможно, ее придется повторить.


Больные, особенно с текущим эпизодом ФП > 48 ч, имеют высокий риск тромбоэмболии в течение нескольких недель после лекарственной терапии или кардиоверсии постоянного тока.
Если начало текущей ФП не удается распознать в течение 48 ч, больной должен принимать антикоагулянты в течение 3 недель до и по меньшей мере 4 недели после кардиоверсии, независимо от предполагаемого риска тромбоэмболии для пациента (класс рекомендаций I).
Кроме того, когда начинается терапия антикоагулянтами, выполняется транспищеводная эхокардиографии (ТПЭ), и, если в левом предсердии или ушке левого предсердия нет тромба, может быть выполнена кардиоверсия c последующей терапией антикоагулянтами в течение не менее 4 недель (класс рекомендаций IIa).
Если кардиоверсия необходима для нормализации гемодинамики, она выполняется, и прием антикоагулянтов начинается (как только возможно) и продолжается в течение по крайней мере 4 недель.
Если начало текущей ФП не удается распознать в течение 48 ч, кардиоверсия может быть выполнена без предварительного введения антикоагулянтов в случае, если больной имеет неклапанную ФП и риск тромбоэмболии не высок.
После кардиоверсии лечение антикоагулянтами продолжается в течение 4 недель (класс рекомендации I); хотя это может и не понадобиться у пациентов с низким риском тромбоэмболии (класс рекомендаций IIb).
После 4 недель антикоагулянтной терапии некоторым пациентам необходим дополнительный длительный прием антикоагулянтов
Фибрилляция предсердий – это аритмия (неритмичная работа сердца ), то есть одна из форм сердечной патологии , при которой у человека обнаруживается нерегулярный пульс. При фибрилляции предсердий из-за изменения электрической активности предсердий каждое мышечное волокно в них сокращается отдельно, а сердце работает в неправильном ритме. Термин «фибрилляция» очень точно описывает причину данной аритмии. На латинском слово «fibra» значит «волокно», а фибрилляция – это процесс самостоятельного возбуждения и сокращения каждого мышечного волокна. При фибрилляции в предсердиях в минуту образуется от 400 до 700 импульсов для сокращения. Если каждый импульс представить в виде вспышки света, то образно эта аритмия выглядит как мерцание. Именно мерцательная аритмия или мерцание предсердий и есть второе название данной патологии.
Интересные факты о фибрилляции предсердий
Фибрилляция предсердий считается «дедушкой аритмий», потому что ее описали одной из первых. Она занимает второе место по распространенности среди всех нарушение сердечного ритма. Болезнь чаще наблюдается у мужчин, чем у женщин. Частота возникновения фибрилляций предсердий увеличивается с возрастом. Если до 40 – лет она встречается у 0,5% людей, то в возрасте 40 – 70 лет ее можно обнаружить у 1,5% людей, а старше 70 лет фибрилляция предсердий выявляется у 10 – 15% людей. Именно такая статистика позволила высказать мнение, что фибрилляция предсердий является не только «дедушкой всех аритмий», но и «аритмией дедушек».
В настоящее время она встречается часто и у молодых людей, но определить насколько часто затруднительно, так как ее приступ может быть коротким и не фиксироваться с помощью электрокардиографии (ЭКГ ) .
Анатомия и физиология сердца
 Сердце – это один из органов системы кровообращения, его функция заключается в перекачивание крови по артериям. Сердце имеет 4 камеры – 2 предсердия и 2 желудочка. Предсердия это верхние камеры сердца, в которые попадает венозная кровь, а желудочки – это отделы, из которых кровь попадает в артерии. Левое предсердие принимает кровь из легких, поступающую по 4 легочным венам, а правое предсердие – из остальных участков тела по полым венам (верхней и нижней
). Между левым предсердием и левым желудочком и правым предсердием и правым желудочком имеются отверстия – клапаны. А между 2 предсердиями и 2 желудочками имеются перегородки (межпредсердная и межжелудочковая
).
Сердце – это один из органов системы кровообращения, его функция заключается в перекачивание крови по артериям. Сердце имеет 4 камеры – 2 предсердия и 2 желудочка. Предсердия это верхние камеры сердца, в которые попадает венозная кровь, а желудочки – это отделы, из которых кровь попадает в артерии. Левое предсердие принимает кровь из легких, поступающую по 4 легочным венам, а правое предсердие – из остальных участков тела по полым венам (верхней и нижней
). Между левым предсердием и левым желудочком и правым предсердием и правым желудочком имеются отверстия – клапаны. А между 2 предсердиями и 2 желудочками имеются перегородки (межпредсердная и межжелудочковая
).
Клапан левых отделов сердца называется митральным или двустворчатым (имеет две створки ), а клапан между правыми отделами сердца – трикуспидальным или трехстворчатым. Эти клапаны открывается во время паузы между сокращениями желудочков, чтобы пропустить новую порцию крови из предсердий. Во время сокращения желудочка клапан герметично закрывается, чтобы кровь не попала обратно в предсердие и устремилась только в артерию (в аорту из левого желудочка и в легочную артерию – из правого ). Пока желудочек сокращается, предсердие наполняется новой порцией крови.
Левые отделы сердца в норме анатомически никак не связаны с правыми отделами сердца, однако через систему легочного кровообращения изменения в левом отделе могут приводить к изменениям в «правом сердце». Эту связь можно представить следующим образом. Из правого желудочка через легочную артерию кровь попадает в легкие, а оттуда через легочные вены в левое предсердие. Таким образом, изменение давления (наличие различных болезней или патологий на данном участке ) вызывает изменения в обоих отделах.
В сердце можно выделить 2 группы клеток кардиомиоцитов (клетки сердца ) – типичные и атипичные. Типичные кардиомиоциты ответственны за сокращение сердца, а атипичные клетки составляют проводящую систему сердца – группу клеток в виде пучков, которые регулируют электрическую активность сердца.
Проводящая система сердца состоит из следующих отделов:
- синусовый узел (СУ ) – расположен в верхнем отделе правого предсердия;
- атриовентрикулярный узел (предсердно-желудочковый, АВ-узел ) – расположен в нижней части межпредсердной перегородки;
- пучок Гиса – продолжение волокон, идущих из АВ-узла, расположен в межжелудочковой перегородке, имеет две ножки (правую и левую ), которые разветвляются на многочисленные нервные волокна, чтобы провести импульс к левому и правому желудочку соответственно.
Сердце обладает следующими способностями:
- автоматизм – способность создать электрический импульс самостоятельно, при отсутствии стимуляции со стороны центральной нервной системы (этим сердечная мышца отличается от скелетных мышц );
- проводимость – способность к передаче импульса по нервным волокнам сердца с целью доставить его из области, где он образовался до миокарда (сердечной мышцы );
- возбудимость – это способность клеток переходить их исходного состояния покоя в готовность к сокращению под воздействием полученного электрического импульса;
- сократимость – способность осуществить сокращение, реагируя на полученный импульс.
Клетки, которые обладают функцией автоматизма, называются пейсмейкерами (дословно – задающий ритм ) или водителями ритма. Еще одно название этих групп клеток – центры автоматизма. Главным водителем ритма является синусовый узел (центр автоматизма 1 порядка ). Именно этот узел в норме задает ритм всему сердцу и является неким «главным руководителем». Импульсы с частотой 60 – 80 в минуту идут из этого узла по двум направлениям – к левому предсердию и к желудочкам. Максимальное количество импульсов, которое может генерировать синусовый узел в минуту, равно 150 – 160.
Чтобы импульс мог перейти из предсердия к желудочкам, он должен пройти через атриовентрикулярный узел (АВ-узел ). Атриовентрикулярный узел – это такая же группа клеток, которая обладает функцией проведения импульса и автоматизма. Если синусовый узел (СУ ) работает нормально, то функция автоматизма АВ-узла никак не проявляется (АВ-узел подчиняется синусовому узлу в норме ). Главная задача АВ-узла – это несколько замедлить проведение импульса к желудочкам, чтобы за это время предсердия успели совершить свое сокращение и наполнить желудочки (если этой паузы не будет, то наполнение желудочков кровью нарушится ).
Сокращение миокарда называется систолой, а период между двумя сокращениями – диастолой.
Предсердия выполняют следующие функции:
- накопление крови – пока желудочки совершают свое сокращение, в предсердиях накапливается очередная порция крови, поступающая из легких (в левое предсердие ) и из остальных органов (в правое предсердие );
- сокращение (систола ) – после того как желудочки закончили свое сокращение и расслабились (диастола ), через клапаны в желудочки начинает поступать кровь, причем важно отметить, что систола предсердий происходит не сразу, а после того как некоторая часть крови пассивно поступила в желудочки;
- рефлекторная регуляция – в стенке предсердий расположены нервные рецепторы (окончания ), которые чутко реагируют на изменение давления в полости предсердий и растяжение стенки, передавая импульс в нервную систему, тем самым, участвуя в рефлекторной регуляции функции сердца (изменение частоты и силы сокращения );
- эндокринная функция – растяжение стенки предсердия расценивается как следствие накопления в организме избыточного количества жидкости, поэтому некоторые клетки миокарда выделяют предсердный натрийуретический гормон, который действует на почки, заставляя их удалить из организма натрий и вместе с ним воду.
Нервная регуляция сердечного ритма
Нервная регуляция функции сердца осуществляется благодаря наличию в разных отделах проводящей системы сердца и сердечной мышцы чувствительных нервных окончаний – рецепторов. Центральная регуляция (идущая из головного мозга ) может оказывать стимулирующее воздействие (симпатический отдел ) и тормозящее (парасимпатический отдел ). Симпатический отдел работает совместно с гормоном надпочечников адреналином, поэтому называется симпатоадреналовой системой. Эффекты этой системы соответствуют тем явлениям, которые возникают у человека во время стрессовой ситуации. Парасимпатический отдел реализует свои действия через блуждающий нерв (вагус ).
Влияние симпатической и парасимпатической нервной системы на сердце
Причины фибрилляции предсердий
 Фибрилляция предсердий является аритмией, которая может быть вызвана многими причинами. Все нарушения сердечного ритма, в том числе и фибрилляция предсердий, могут быть следствием либо сердечной (кардиальной
), либо внесердечной (экстракардиальной
) патологии. Поиск конкретной причины фибрилляции предсердий, если она началась недавно, позволяет избавить пациента от этой аритмии. В то же время, если фибрилляция предсердий у человека имеется давно, то даже при выявлении причинного фактора, аритмию редко удается устранить.
Фибрилляция предсердий является аритмией, которая может быть вызвана многими причинами. Все нарушения сердечного ритма, в том числе и фибрилляция предсердий, могут быть следствием либо сердечной (кардиальной
), либо внесердечной (экстракардиальной
) патологии. Поиск конкретной причины фибрилляции предсердий, если она началась недавно, позволяет избавить пациента от этой аритмии. В то же время, если фибрилляция предсердий у человека имеется давно, то даже при выявлении причинного фактора, аритмию редко удается устранить.
В зависимости от типа поражения различают:
- органическую фибрилляцию предсердий – имеется заболевание, вызывающее анатомические или структурные изменения в сердце;
- функциональная (нейрогенная ) фибрилляция предсердий – изменений в самом сердце, которые могли бы привести к аритмии, не выявляется, но имеются нарушения функции других органов, на которые сердце рефлекторно реагирует развитием аритмии.
Органическая фибрилляция предсердий бывает:
- клапанная – развивается на фоне поражении сердечных клапанов или при наличии их протезов;
- неклапанная – клапаны сердца не поражены.
Если у человека есть какое-либо хроническое заболевание сердца, то у него всегда есть риск развития аритмии. Фибрилляция предсердий связана с патологией левого предсердия.
К фибрилляции предсердий может привести любое заболевание, которое вызывает следующие изменения в левом предсердии:
- гипертрофия – увеличение мышечной массы предсердия;
- дилатация – растяжение (в пределах нормы ) и перерастяжение (патология ) полости левого предсердия;
- склероз – уплотнение стенки предсердия, что нарушает функцию сокращения и расслабления;
- рефлекторное раздражение – воздействие на чувствительные нервные окончания в стенке предсердия может вызвать изменение сердечного ритма (учащение, урежение, аритмию ).
Фибрилляцию предсердий могут вызвать следующие сердечные патологии:
- приобретенные пороки сердца ;
- врожденные пороки сердца;
- ревматические болезни;
- инфекционный эндокардит ;
- артериальная гипертензия (гипертоническая болезнь );
- операция на сердце;
- перикардит (констриктивный );
- опухоли сердца;
- синдром слабости синусового узла.
Фибрилляцию предсердия вызывают следующие внесердечные патологии:
- синдром «воскресного сердца» («праздничного сердца» );
- тиреотоксикоз;
- хронические болезни легких;
- острая пневмония ;
- нарушение электролитного баланса (гипокалиемия );
- инсульт и субарахноидальное кровоизлияние;
- острый физический или эмоциональный стресс ;
- спонтанный пневмоторакс.
Если причину фибрилляции предсердий не удается выявить, то такую форму называют идиопатической (idios – особый, собственный, самостоятельный ). Именно такая форма наблюдается у молодых людей, часто имеет семейный характер. Считается, что она обусловлена мутациями в генах рецепторов сердца, раздражение которых изменяет ритм сердца.
Приобретенные пороки сердца
Приобретенные пороки сердца – это поражение сердечных клапанов, которое развивается у человека в течение жизни при наличии некоторых заболеваний. Болезнь сердца вызывает разрушение клапана или его деформацию, что приводит к изменению привычного (естественного ) направления движения крови внутри сердца (в медицине это называется гемодинамика, «гемо» – кровь, «динамика» – «движение» ).
Чтобы кровь «правильно» текла из одной сердечной камеры в другую необходимо, чтобы клапан выполнял следующие две функции:
- открывался в достаточной степени, чтобы пропустить кровь из одного отдела в другой;
- закрывался герметично, когда одна из камер сердца выполняет свое сокращение (это касается сокращения желудочков ).
Приобретенные пороки сердца могут вызвать два вида поражения клапанов:
- стеноз – это сужение отверстия клапана вследствие сращения его створок;
- недостаточность клапана – это невозможность разрушенных створок полностью закрыть отверстие клапана (при закрытии между створками остается открытый участок ).
Чаще всего фибрилляция предсердий развивается при пороках митрального клапана. При митральном стенозе наблюдается гипертрофия предсердия, так как от него требуется работа под большим давлением (чем меньше отверстие клапана, тем толще должна быть стенка предсердия ). При митральной недостаточности во время сокращения желудочка часть крови попадает обратно в левое предсердие, поэтому последнее вынуждено увеличить свои размеры (растянуться ), чтобы суметь вместить дополнительную порцию крови.
Кроме пороков митрального клапана, фибрилляция предсердий может развиваться при поражении клапана аорты (расположен между левым желудочком и аортой ). Пороки аортального клапана (и стеноз , и недостаточность ) повышают нагрузку на левый желудочек. Когда левый желудочек «устает», он начинает расширяться. Это приводит к растяжению кольца митрального клапана (клапан не поражается, но створки оказываются «маленькими» для закрытия увеличенного отверстия ). Такое состояние называется митрализацией аортальных пороков. Именно митрализация ведет к расширению левого предсердия и развитию аритмии.
Врожденные пороки сердца
Врожденные пороки сердца являются аномалиями развития, которые формируются еще во внутриутробном периоде . Несмотря на это, не все врожденные пороки сердца проявляются сразу после рождения, некоторые пороки могут дать о себе знать лишь спустя годы, на фоне других заболеваний сердца или никак себя не проявлять.
Фибрилляция предсердия развивается чаще всего при дефекте межпредсердной перегородки – наличии сообщения между левым и правым предсердием. Через этот дефект кровь во время сокращения сердца сбрасывает из одного предсердия в другое.
Дефект межпредсердной перегородки может быть следствием:
- недоразвития верхней или нижней части перегородки;
- незаращения овального отверстия (естественное сообщение между предсердиями, которое имеется у плода, но закрывается после рождения ).
При недоразвитии порок обычно проявляется с рождения, постепенно оба предсердия расширяются, и развивается фибрилляция предсердий.
Если после рождения овальное отверстие не зарастает, то в будущем такой маленький дефект может стать причиной фибрилляции предсердий. Такое возможно, если вследствие других болезней увеличится нагрузка на предсердия.
Ревматические болезни
 Ревматические болезни – это группа аутоиммунных заболеваний, которые поражают несколько органов-систем организма (поэтому они зовутся также системными заболеваниями соединительной ткани
). Ревматические болезни являются одной из самых частых причин развития приобретенных пороков сердца. Фибрилляция предсердий развивается не из-за ревматических болезней, а вследствие поражения клапанов, вызванных этими патологиями.
Ревматические болезни – это группа аутоиммунных заболеваний, которые поражают несколько органов-систем организма (поэтому они зовутся также системными заболеваниями соединительной ткани
). Ревматические болезни являются одной из самых частых причин развития приобретенных пороков сердца. Фибрилляция предсердий развивается не из-за ревматических болезней, а вследствие поражения клапанов, вызванных этими патологиями.
Сердце чаще всего поражается при ревматизме , ревматоидном артрите , системной красной волчанке . Пусковым механизмом развития ревматизма является хроническая инфекция в организме. При каждом обострении (особенно при ангинах ) в организме происходит разрушение не только возбудителей инфекции, но и собственных тканей. Дело в том, что возбудители инфекций умеют маскироваться под клетки организма, чтобы избежать уничтожения. Именно поэтому иммунные клетки «путают» свое и чужое. Это и зовется аутоиммунным процессом.
Ревматические болезни «любят» поражать сердечные клапаны, потому что возбудители часто меняют свои гены так, чтобы их приняли за клетки сердца. Атакуя инфекцию, организм атакует также собственные сердечные клапаны.
Инфекционный эндокардит
Инфекционный эндокардит – это воспаление внутренней оболочки сердца (эндокарда ), вызванное инфекцией. Эндокард покрывает изнутри не только полости сердца, но и клапаны. Инфекционный эндокардит вызывает разрушение структур клапана и является второй из причин (после ревматических болезней ) приобретенных пороков сердца, которые, в свою очередь, приводят к развитию фибрилляции предсердий.
Инфаркт миокарда и стенокардия
Обе патологии являются следствием атеросклеротического поражения питающих сердечную мышцу сосудов. При стенокардии мышца голодает, но не погибает, при инфаркте происходит полное омертвение конкретного участка. Если мышца голодает, то в ней нарушается процесс распространение нервного импульса, возникает неоднородность, и «волна» возбуждения сбивается. При разрушении ткани, на месте живых клеток образуется рубец, по которому импульс не может распространиться («волна» натыкается на «стену» ). Именно поэтому при этих патологиях часто развиваются аритмии, в том числе и фибрилляция предсердий. Характерно то, что при стенокардии фибрилляция предсердий часто протекает в виде приступов, а после перенесенного инфаркта миокарда может стать постоянной.
Артериальная гипертензия (гипертоническая болезнь )
Артериальная гипертензия или гипертоническая болезнь характеризуется стойким и значительным подъемом артериального давления. Повышенное давление требует от сердца более напряженной работы, поэтому сердечная мышца увеличивает свою массу, развивается гипертрофия стенки. Если левый желудочек становится слишком «мускулистым», то его полость уменьшается, а это значит, что левому предсердию приходится при каждом сердечном сокращении преодолевать большую нагрузку, чтобы вытолкнуть кровь в левый желудочек. Это со временем приводит к «усталости» предсердия и оно начинает расширяться, что способствует развитию фибрилляции предсердия.
Сердечная недостаточность
Сердечная недостаточность не является самостоятельной болезнью. Это всегда исход какого-либо другого заболевания сердца, которое истощило возможности сердца работать «на пределе». Сердечная недостаточность приводит к недостаточности кровообращения. Это значит, что сердце более не способно работать так, чтобы обеспечить доставку нужного количества крови всему организму. Нарушение насосной функции желудочков повышает нагрузку на предсердия. Если ослабел левый желудочек, то левое предсердие начинает работать активнее, что в большинстве случаев вызывает фибрилляцию предсердий.
Кардиомиопатии
Кардиомиопатия – это первичные болезни сердца, для которых характерно развитие изменений без объективных причин. Объективной причиной считается наличие какой-либо патологии, которая может привести к подобным изменениям в сердце (пороки сердца, артериальная гипертензия, инфаркт миокарда и другие ). Кардиомиопатии часто имеют наследственную предрасположенность, то есть возникают вследствие генетических мутаций. При кардиомиопатиях сердечная мышца либо сильно растягивается, либо уплотняется, либо подвергается гипертрофии. Все эти факторы способствуют развитию фибрилляции предсердий.
Миокардит, перикардит
Миокардит – это воспаление миокарда (сердечной мышцы ), которое может быть вызвано не только инфекцией, но и аутоиммунными болезнями, интоксикацией, опухолью. Перикардит – это воспалительное заболевание листков перикарда (околосердечная сумка ). Если вследствие воспаления листки уплотняются, то их скольжение нарушается. Такая уплотненная сумка вокруг сердца нарушает наполнение кровью полостей сердца (чтобы наполниться, камера сердца должна достаточно расшириться ), в результате чего нагрузка падает на верхние отделы сердца, то есть предсердия.
Опухоли сердца
Опухоли сердца могут быть как доброкачественными, так и злокачественными. Среди доброкачественных опухолей сердца чаще всего обнаруживается миксома – это похожее на полип образование из мягких тканей, часто имеет ножку, на которой свисает. Миксома обычно образуется в левом предсердии, нарушая процесс движения крови из левого предсердия в левый желудочек, проникая в само отверстие митрального клапан с током крови. Таким образом, предсердие испытывает нагрузку и расширяется, как и при митральном стенозе.
Остальные опухоли, которые образуются в стенке предсердия, также могут стать причиной аритмий.
Синдром слабости синусового узла и другие аритмии
Синдром слабости синусового узла – это нарушение его способности вырабатывать электрические импульсы с нормальной частотой. Так как при слабости главного водителя ритма сердце как бы лишается «дирижера», то каждая «скрипка в оркестре» решает, что именно она должна задавать ритм. Таким образом, фибрилляция предсердий в данном случае является замещающим, вынужденным ритмом для сердца. Другие аритмии, такие как предсердные тахикардии (приступообразное учащенное сердцебиение с регулярным ритмом ), также могут перейти в фибрилляцию предсердий.
Операция на сердце
Операция на сердце может сравниться с его травмой . Любое вмешательство на сердце может временно нарушить «исходные параметры», чем могут воспользоваться клетки сердца, которые хотят диктовать свой ритм. Выделена особая форма фибрилляция предсердий, которая называется послеоперационной.
Чаще всего послеоперационная фибрилляция предсердия развивается после следующих вмешательств:
- коронарное шунтирование – создание пути для крови в обход месту, где произошла закупорка артерии;
- операция на клапанах сердца – при любой операции на клапанах имеется риск развития фибрилляции предсердий.
Синдром «воскресного сердца» («праздничного сердца» ) и алкоголизм
 К синдрому «воскресного» или «праздничного» сердца относятся те случаи фибрилляция предсердий, которые развиваются после однократного принятия алкоголя в довольно больших дозах. Часто наблюдается у молодых людей и после праздников. В этом случае аритмия бывает приступообразной и проходит самостоятельно. Вызвана такая аритмия активацией симпатической нервной системы, которая усиливает выделение адреналина и норадреналина, а они, в свою очередь, способствуют повышению возбудимости клеток предсердия. Чем выше возбудимость клеток, тем выше риск аритмий. При алкоголизме, однако, развиваются также структурные изменения в синусовом узле и в самой сердечной мышце, способствуя развитию и сохранению аритмии.
К синдрому «воскресного» или «праздничного» сердца относятся те случаи фибрилляция предсердий, которые развиваются после однократного принятия алкоголя в довольно больших дозах. Часто наблюдается у молодых людей и после праздников. В этом случае аритмия бывает приступообразной и проходит самостоятельно. Вызвана такая аритмия активацией симпатической нервной системы, которая усиливает выделение адреналина и норадреналина, а они, в свою очередь, способствуют повышению возбудимости клеток предсердия. Чем выше возбудимость клеток, тем выше риск аритмий. При алкоголизме, однако, развиваются также структурные изменения в синусовом узле и в самой сердечной мышце, способствуя развитию и сохранению аритмии.
Тиреотоксикоз
Тиреотоксикоз – это повышенная функция щитовидной железы , которая вырабатывает свои гормоны в чрезмерном количестве. Эти гормоны оказывают токсическое воздействие на сердце. Сердце под постоянным действием гормонов щитовидной железы находится в активном состоянии, как если бы человек постоянно находился бы в движении или в состоянии нервного возбуждения. В этой ситуации повышается возбудимость клеток предсердия, и они перестают обращать внимание на синусовый узел, диктуют свой ритм сердцу.
Хронические болезни легких, острая пневмония, спонтанный пневмоторакс
К хроническим болезням легких относятся хронический бронхит , бронхиальная астма и другие патологии. Острая пневмония – это воспаление легких . Спонтанный пневмоторакс – это внезапное повреждение листков плевры, которое становится причиной скопления воздуха между этими листками, что препятствует нормальному дыханию в легких.
Любое заболевание легких потенциально может воздействовать на ритм сердца. Дело в том, что болезнь легких сопровождается гипоксией (кислородным голоданием ) и спазмом сосудов в легочной системе. Спазм легочных сосудов повышает нагрузку на правые отделы сердца. Так развивается легочная гипертензия. Любая легочная патология способствует учащению ритма сердца, так как мозг, испытывая кислородное голодание, стимулирует работу сердца, чтобы в минуту к нему поступало больше кислорода. Постоянно частый ритм сердца способствует усталости сердечной мышцы и развитию разного рода аритмий.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии – это закупорка какой-либо ветви легочной артерии попавшим в нее с током крови кусочком тромба . Закрытие просвета какой-либо веточки легочной артерии приводит к прекращению поступления крови к определенному сегменту легкого. Наличие «пробки» вызывает повышение давление в более крупных ветвях артерии, давление передается на правые отделы сердца, вызывая их напряженную работу. Расширение правого предсердий вызывает рефлекторное учащение сердечного ритма и напряженную работу синусового узла. Однако слишком растянутое правое предсердие нарушает проведение импульса из синусового узла к мышце (развивается слабость синусового узла ), что создает благоприятные условия для развития фибрилляции предсердий.
Синдром ночных апноэ
Апноэ – это прекращение дыхания. Синдром ночных апноэ (синдром обструктивного апноэ во сне ) – это кратковременные остановки дыхания во время сна. Они связаны с тем, что во сне тонус мышц глотки снижается, поэтому стенки верхних дыхательных путей могут западать (передняя стенка «падает» на заднюю ). Это вызывает сильных храп , нарушается вентиляция (ток воздуха ) легких, что становится причиной кислородного голодания, от чего мозг «просыпается» и восстанавливает тонус мышц глотки. После этого мозг вновь «засыпает». Однако такие эпизоды за ночь сильно истощают организм, ведь, чтобы проснуться, мозг должен включить симпатическую нервную систему, то есть стрессовую систему организма (учащение сердцебиения, повышение нагрузки на предсердия ). Этот синдром повышает риск развития фибрилляции предсердий именно по этой причине.
Инсульт и субарахноидальное кровоизлияние
Инсульт – это нарушение мозгового кровообращения вследствие поражения сосудов головного мозга. Субарахноидальное кровоизлияние характеризуется скоплением крови в подпаутинном пространстве головного мозга (обычно при травмах ), где в норме содержится спинномозговая жидкость. Оба состояния ведут к повышению . Любое повышение внутричерепного давления влияет на ритм сердца (он урежается ) и замедляют проведение импульса по сердцу, поэтому эти патологии считаются фактором риска развития фибрилляции предсердий.
Феохромоцитома
Феохромоцитома – это опухоль надпочечников, которая выделяет адреналин и норадреналин. Воздействие этих гормонов на сердце повышает возбудимость клеток и риск развития фибрилляции предсердий.
Острый физический или эмоциональный стресс
Под термином «стресс» следует понимать попытку организма адаптироваться к действию внешнего фактора. Адаптация возможна при активации стрессорной симпатоадреналовой системы. Именно эта система активирует все органы, особенно сердце и сосуды, требуя от них более активной деятельности для нужд организма. От частоты сердечных сокращения и уровня артериального давления зависит количество крови, которое циркулирует (течет ) по организму в минуту. При наличии других факторов риска такой «одноразовый», но сильный стресс может запустить фибрилляцию предсердий.
Гипокалиемия
Гипокалиемия – это уровень калия ниже 3,5 ммоль/л в сыворотке крови (норма 3,5 – 5,5 ммоль/л ). Причинами уменьшения калия могут быть малое поступление его с пищей, большая потеря (с мочой, при поносе или рвоте ), а также изменение его уровня в тканях под воздействием некоторых препаратов. Чем меньше калия в сердечной мышце, тем выше ее возбудимость, и тем выше вероятность развития аритмий.
Механизм развития фибрилляции предсердий
Все вышеперечисленные заболевания в итоге приводят к изменению проведения нервного импульса в левом предсердии. Это называется ремоделированием и включает изменения в кардиомиоцитах, которые полностью преобразуют клетки предсердий и меняют их режим работы. Процесс ремоделирования создает почву для будущей аритмии, а после первого приступа запускает механизм ее поддержания. Чем дольше длится аритмия, тем меньше шансов, что удастся вернуть предсердия к нормальному режиму работы. Критической считается отметка 48 часов. После этой отметки врачи говорят, что «фибрилляция предсердий рождает фибрилляцию предсердий». Это выражение означает, что фибрилляция предсердий «учится» поддерживать свое существование, уже независимо от фактора, который ее вызвал.
Ремоделирование предсердий включает следующие изменения:
- анатомические – расширение предсердий до определенной «критической» степени;
- электрофизиологические – нарушение (замедление ) проведения импульса по предсердиям.
Оба фактора взаимосвязаны и усиливают друг друга. Чем больше предсердия, тем медленнее движется электрический импульс, а чем медленнее он движется, тем хуже сокращается предсердие, и тем больше расширяется.
Если импульс перестает передаваться по предсердию в виде волны, от одного кардиомиоцита другому, то нарушается синхронность. Синхронность заключается в том, что возбуждение, сокращение и восстановление исходного состояния в сердце должно быть также в виде волны. Чтобы понять этот принцип, достаточно вспомнить «волну», которую создают футбольные болельщики на стадионе. Ее «красота» именно в наличии синхронного и последовательного движения (встать с места и сесть на место ) каждого участника. Каждый участник «волны» является своего рода «клеткой сердца». Если каждая клетка или группа клеток начнет «вставать» и «садиться», когда решит сама, то волна будет уже не волной, а беспорядочным колебанием. Именно это колебание и зовется фибрилляцией предсердий.
При фибрилляции предсердий аритмия развивается вследствие следующих механизмов:
- повторный вход волны возбуждения («re-entry» - риентри, то есть повторный вход ) – волна возбуждения кружится внутри замкнутой петли (этот процесс напоминает попытку собаки схватить себя за хвост );
- эктопический очаг – образование новых очагов, которые вырабатывают больше импульсов в минуту, чем синусовый узел.
Для развития фибрилляции предсердий необходимо наличие следующие трех компонентов:
- аритмогенный субстрат – структурное изменение (очаг повышенной возбудимости, повреждение сердечной мышцы, петля риентри );
- модулирующий фактор – фактор, усиливающий нарушения проведения импульса (влияние нервной системы на сердце );
- пусковой фактор (триггер ) – повышение нагрузки на сердце (сердечный приступ, стресс, задержка жидкости в организме, изменения уровня калия, растяжение камер сердца ).
Симптомы фибрилляции предсердий
 Фибрилляция предсердий в подавляющем большинстве случаев имеет достаточно выраженные симптомы, так как начинается с приступов учащенного сердцебиения, или же пациент обращается внимание на нечастый, но нерегулярный пульс. В редких случаях наблюдается бессимптомный вариант фибрилляции предсердий, когда пациент не предъявляет жалоб, а аритмию обнаруживают «случайно» при обращении к врачу по другому поводу. Жалобы могу отсутствовать, в основном, в тех случаях, когда аритмия имеется долгие годы, и такой ритм стал уже привычен (пациент не чувствует, что у него что-то не так с ритмом
). Также в начале болезни приступы могут быть настолько кратковременными, что человек не обращает на них внимания (например, находясь в состоянии алкогольного опьянения или ночью во сне
).
Фибрилляция предсердий в подавляющем большинстве случаев имеет достаточно выраженные симптомы, так как начинается с приступов учащенного сердцебиения, или же пациент обращается внимание на нечастый, но нерегулярный пульс. В редких случаях наблюдается бессимптомный вариант фибрилляции предсердий, когда пациент не предъявляет жалоб, а аритмию обнаруживают «случайно» при обращении к врачу по другому поводу. Жалобы могу отсутствовать, в основном, в тех случаях, когда аритмия имеется долгие годы, и такой ритм стал уже привычен (пациент не чувствует, что у него что-то не так с ритмом
). Также в начале болезни приступы могут быть настолько кратковременными, что человек не обращает на них внимания (например, находясь в состоянии алкогольного опьянения или ночью во сне
).
Симптомы фибрилляции предсердий
| Симптом | Механизм развития | Как проявляется? |
| Тахиаритмия (частый и нерегулярный ритм ) |
|
|
| Диспноэ (нарушение дыхания ) |
|
|
| Гипотония (низкое давление крови ) |
|
|
| Сердечная недостаточность |
|
|
| Тромбоэмболии |
|
|
Классификация фибрилляции предсердий
Фибрилляция предсердий может иметь различные формы, которые касаются различных аспектов этой аритмии. Ее классификация может быть основана на причине, признаках на ЭКГ, симптомах, выбранной тактике лечения.
Фибрилляцию предсердий врачи разделяют на следующие формы:
- впервые выявленная – так обозначаются те случаи, когда на ЭКГ впервые фиксируется фибрилляция предсердий, причем неважно, как давно больной страдает данной аритмией;
- пароксизмальная форма – аритмия наблюдается в виде приступов, иногда часто повторяющихся, но обычно самоликвидирующихся (ритм сердца нормализуется сам ) в течение 2 – 7 дней;
- персистирующая – к данной форме относятся случаи, когда в ритм сердца не восстанавливается самостоятельно через 7 дней, и требуется вмешательство врачей;
- длительно персистирующая – аритмия сохраняется около года, но имеется возможность ее устранить;
- постоянная (перманентная ) – форма фибрилляции предсердий, при которой нормальный синусовый ритм не восстанавливается, даже несмотря на лечебные мероприятия.
Данные формы фибрилляции предсердий также являются этапами прогрессирования аритмии. Вначале аритмия начинается с пароксизма (приступа ), который сам исчезает в течение 2 дней. Каждый новый приступ (рецидив ) становится длиннее, хоть и ликвидируется сам (спонтанно ) или с помощью лечебных мероприятий. В дальнейшем аритмия становится почти постоянной или длительно персистирующей (имеется у пациента около года и более ) и постоянной.
Такая классификация удобна для врачей. Если любую форму фибрилляции предсердий удается устранить, то есть восстановить нормальный синусовый ритм, то аритмия будет зваться «пароксизмальная фибрилляция предсердий». Это значит, что врачи назначают лечение для предупреждения новых приступов. Постоянная форма означает, что врач, с согласия больного, принимает решение не восстанавливать ритм, так как сердце уже «привыкло». Если же аритмия постоянная, но врач решил, что есть возможность восстановить сердечный ритм, то в диагнозе будет написано «длительно персистирующая аритмия». Таким образом, термины «персистирующая» или «постоянная» указывают на выбранную тактику врача. На самом деле фибрилляция предсердий для самого пациента бывает либо приступообразной (пароксизмальной ), либо постоянной.
Фибрилляция предсердий, в зависимости от причин бывает:
- первичная – аритмия возникает как самостоятельная патология;
- вторичная – аритмия развивается на фоне другого состояния, например, при инфаркте миокарда, миокардите и других объективных причинах.
По скорости развития, фибрилляция предсердий может быть:
- острой – развивается внезапно при различных острых патологиях (например, острый инфаркт миокарда, алкогольное опьянение, удар электрическим током );
- хронической – включает остальные медленно прогрессирующие сердечные и несердечные болезни.
Отдельно выделяют нейрогенную форму фибрилляции предсердий.
Варианты нейрогенной фибрилляции предсердий
| Вариант | Механизм развития | Особенности симптомов |
| Вагусный вариант | В основе данного варианта лежит усиление влияния блуждающего нерва на сердце («тормозные» влияния ). Блуждающий нерв активен в ночное время. Его рецепторами богаты внутренние органы, особенно органы пищеварения. При раздражении этих органов развивается рефлекторная передача раздражения на сердце. |
|
| Гиперадренергический вариант | Адренергическая реакция – это реакция, которая связана с эффектами адреналина (а также норадреналина ), то есть, обусловлена активацией симпатоадреналовой системы («стрессовые» эффекты ). |
|
Диагностика фибрилляции предсердий и причин данного состояния
 Диагностика фибрилляции предсердий не представляет сложностей. Даже при измерении пульса врач может легко заподозрить данную аритмию и с помощью стетоскопа (аппарат для выслушивания сердца и легких
) провести простую пробу. Если количество сердечных сокращений больше, чем количество пульсовых волн, то это характерный признак фибрилляции предсердий. Данное явление называется «дефицит пульса». Механизм развития этого явления объясняется тем, что сила некоторых ударов (сокращений
) сердца при фибрилляции предсердий не доходит до такой силы, чтобы перерасти в пульсовую волну и дойти до лучевой артерии в области запястья.
Диагностика фибрилляции предсердий не представляет сложностей. Даже при измерении пульса врач может легко заподозрить данную аритмию и с помощью стетоскопа (аппарат для выслушивания сердца и легких
) провести простую пробу. Если количество сердечных сокращений больше, чем количество пульсовых волн, то это характерный признак фибрилляции предсердий. Данное явление называется «дефицит пульса». Механизм развития этого явления объясняется тем, что сила некоторых ударов (сокращений
) сердца при фибрилляции предсердий не доходит до такой силы, чтобы перерасти в пульсовую волну и дойти до лучевой артерии в области запястья.
Диагностика фибрилляции предсердий включает следующие 2 этапа:
- выявление самой аритмии;
- поиск причин аритмии.
Прямые признаки фибрилляции предсердий выявляются только при электрокардиографии, то есть регистрации электрической активности сердца. Именно она нарушается при данной аритмии. Остальные методы способны лишь косвенно указать на наличие данной аритмии и определить ее причину.
Нормальный ритм (синусовый ) на ЭКГ имеет следующие признаки:
- имеется зубец P – это низкий «мостик» полулунной формы, который идет перед «зубцами» высокой амплитуды (это признак цельного сокращение обоих предсердий одним импульсом из синусового узла, поэтому такой ритм зовется синусовым );
- интервалы между двумя самыми высокими «размахами» кардиограммы (зубцы R ) равны – это значит, что каждое сокращение сердца происходит под руководством синусового узла, который генерирует импульсы через равные промежутки времени;
- частота сердечных сокращений – при синусовом ритме количество зубцов R в минуту (они соответствуют сокращению желудочков ) равно 60 – 90.
Методы выявления фибрилляции предсердий
| Исследование | Как проводится? | Какие признаки фибрилляции предсердий выявляет? |
| Электрокардиография (ЭКГ ) | ЭКГ проводится в положении пациента лежа на спине. Врач или медсестра устанавливают шесть электродов над областью сердца и 4 электрода на конечностях (области запястий и лодыжек ). Перед тем как их прикрепить, кожу смазывают физраствором. Пациента просят не двигаться и задержать на несколько секунд дыхание (движения грудной клетки могут создавать колебания на кардиограмме ). В некоторых случаях пациента просят сделать вдох и записывают ЭКГ специально на вдохе. Это необходимо, чтобы отличить изменения, связанные с положением сердца и его поражением (на вдохе сердце несколько меняет свою позицию ). ЭКГ в течение нескольких секунд способно выявить только постоянную форму фибрилляции предсердий. За редким исключением, если приступ не начался во время регистрации ЭКГ, что случается крайне редко. В некоторых случаях пациент может провести какое-то время в больнице, где будет регистрироваться ЭКГ покоя – длительная запись. |
|
| Холтер-мониторинг | Холтер-мониторинг – это длительная регистрация ЭКГ с помощью портативного регистратора и электродов. Одноразовые электроды (в количестве от 4 до 12 ) в виде наклейки прикрепляют к коже над областью сердца. Предварительно волосы в этой области у мужчин эту область сбривают и наносят специальный гель для лучшего контакта электродов с кожей. Электроды соединяются с регистрирующим устройством. Регистратор прикрепляется к поясу (как раньше прикрепляли аудиоплеер ) или вешается на шею (если маленький ) на веревочке. Обычно мониторинг длится 24 часа, однако в некоторых случаях можно регистрировать ЭКГ в течение 3 дней или недели. В течение всего периода регистрации ЭКГ пациент должен вести дневник и записывать свои действия и точное время их выполнения. Это необходимо, чтобы отличить изменения ЭКГ при нагрузке и в покое. Расшифровка данных проводится на компьютере, после того как регистратор снимают с пациента. Данные интерпретирует врач. |
|
| Событийное мониторирование ЭКГ | Событийное мониторирование отличается от холтеровского тем, что запись ЭКГ осуществляется только в те моменты, когда пациент почувствует жалобы и нажмет на кнопку устройства или телефона, который соединен с электродом. |
|
Несмотря на то, что фибрилляция предсердий начинается с приступа учащенного и неритмичного сердцебиения, в дальнейшем, при постоянной форме, частота сердечных сокращений может быть разной.
В зависимости от частоты сердечных сокращений, фибрилляция предсердий имеет следующие формы:
- тахисистолическая (систола – сокращение ) – сердце бьется в минуту от 100 до 200 раз;
- брадисистолическая (бради – мало ) – частота сокращений желудочков в минуту составляет менее 60;
- нормосистолическая – частота сокращений желудочков составляет 60 – 90 в минуту.
Исследования, которые проводятся для выявления причины фибрилляции предсердий
| Исследование | Как проводится? | Какие причины фибрилляции предсердий выявляет? |
| Измерение артериального давления | Измерение артериального давления проводится в положении пациента сидя или лежа. Если больной сидит, то важно, чтобы ноги не были скрещены, а ладони не сжимались в кулак. На область плеча чуть выше локтевого сгиба накладывается манжетка, а на внутреннюю поверхность локтевого сгиба – стетоскоп. В манжетку нагнетают воздух с помощью груши, после чего медленно его выпускают. Важно знать, что при постоянной форме фибрилляции предсердий точно установить уровень артериального давления нельзя, так как каждое сокращение сердца происходит с разным количеством крови в желудочке (ее то больше, то меньше ), поэтому пульсовая волна тоже будет разной полноты. В таких случаях врач измерит давление несколько раз и возьмет ее среднюю величину в качестве наиболее вероятного уровня артериального давления. |
|
| Эхокардиография (ЭхоКГ ) | Эхокардиография – это исследование сердца с помощью ультразвуковых волн. Существуют два метода ультразвукового исследования сердца – трансторакальный и чреспищеводный. При трансторакальном (транс – через, торакс – грудь ) методе датчик устанавливают над областью сердца, при этом пациент лежит на спине, чуть повернувшись на левый бок, а левую руку подкладывает под голову. Врач изменяет положение датчика, чтобы рассмотреть камеры сердца с разных позиций. Датчик посылает сигналы эхо, они, отражаясь от разных структур сердца, улавливаются тем же датчиком. По степени изменения отраженного сигнала получаются изображения сокращающегося сердца в режиме реального времени. При чреспищеводной ЭхоКГ, датчик вводится через пищевод, при этом пациент находится под наркозом (такое исследование проводится обычно перед операцией ). |
|
| Рентгенография грудной клетки | Исследование проводится в рентгенологическом кабинете. Пациент должен встать между экраном и рентгеновской трубкой, при этом важно, чтобы рентген легких был сделан в двух проекциях – передней и боковой. Передняя проекция – это положение, при котором пациент стоит спиной к рентгеновской трубке, а боковая – если трубка находится слева. |
|
| Внутрисердечное электрофизиологическое исследование (ВСЭФИ ) | Внутрисердечное ЭФИ представляет собой малое хирургическое вмешательство с целью уточнения электрических процессов, которые происходят в сердце. Исследование проводится в специальной рентгеноперационной комнате, где пациенту через бедренную вену или вену плеча (иногда и через подключичную вену ) вводят электроды с помощью зонда (длинная металлическая проволока ). Зонд проталкивают до правых отделов сердца (крупные вены впадают в правое предсердие ). Весь этот процесс врач контролирует с помощью рентгеновского исследования (сам катетер виден на рентгене, а для отображения сосудов через него подается контрастное вещество ). Вводят обычно 3 – 4 электрода, каждый из которых устанавливают в конкретной области вблизи структур проводящей системы сердца (верхняя часть правого предсердия, рядом с трехстворчатым клапаном, полость правого желудочка ). Установленные электроды регистрируют эндокардиальную (внутрисердечную ) электрограмму. В отличие от обычной ЭКГ, при ЭФИ можно записать проведение импульса в каждой конкретной структуре сердца и выявить «слабые места». Метод также позволяет купировать (устранять ) приступ аритмии. |
|
| Нагрузочные тесты | Нагрузочные тесты – это тесты с физической нагрузкой в сочетании с ЭКГ или ЭхоКГ. Для тестов используется либо беговая дорожка (тредмил-тест ), либо велотренажер (велоэргометрия ). До нагрузки, во время и после (около15 – 20 минут ) записывается ЭКГ, измеряется артериальное давление или осуществляется оценка сократимости сердца с помощью ЭхоКГ. На фоне нагрузки ЭКГ или сократимость сердца может измениться, и врач увидит признаки тех или иных нарушений. |
|
| УЗИ щитовидной железы и надпочечников | Исследование проводится в положении лежа. Для лучшего отображение щитовидной железы на экране врач попросит пациента закинуть голову назад. Чтобы изучить надпочечники, больного просят лечь на правый, а потом не левый бок. |
|
| МРТ сердца | МРТ представляет собой метод исследования внутренних органов и получения их объемного изображения. При МРТ отсутствует облучение. При МРТ под воздействием магнитного поля в тканях изменяется положение заряженных частиц (протонов ) водорода, которые начинают излучать радиочастотные сигналы. Эти сигналы воспринимаются томографом и обрабатываются. Во время исследования пациент располагается на выдвижном столе томографа. Конечности пациента фиксируют, на грудную клетку ставят катушку (прибор для регуляции сигнала ), а через вену вводят контрастное вещество для усиления сигнала нужных тканей. Стол с пациентом продвигается внутрь тоннеля, где и создается магнитное поле. |
|
Лабораторные анализы при фибрилляции предсердий
Лабораторные анализы при фибрилляции предсердии сдаются как для выявления основной причины аритмии, так и для оценки общего состояния организма. Кардиолог должен выяснить, имеется ли серьезное заболевание сердца, особенно острое. Если никаких острых патологий сердца не обнаруживается, то тщательно обследуется весь организм для выявления любого хронического процесса. Кроме того, от состояния внутренних органов зависит выбор лекарственного препарата или решение о хирургическом лечении.
При фибрилляции предсердий необходимо сдать следующие анализы:
- общий анализ крови – может выявить повышение уровня СОЭ (скорость оседания эритроцитов ) и лейкоцитов (воспаление ), увеличения (кислородное голодание ) или уменьшения (анемия ) уровня эритроцитов , количество тромбоцитов (информирует о риске тромбозов );
- общий анализ мочи – выявляет признаки поражения почек (проблемы с почками способствуют развитию аритмий );
- анализ крови на глюкозу – высокий уровень сахара в крови (сахарный диабет ) является фактором риска развития сердечных патологий, которые приводят к этой аритмии;
- биохимический анализ крови – необходим для оценки состояния почек (мочевина , креатинин ), печени (билирубин , АЛТ, АСТ , щелочная фосфатаза ), риска повторных эпизодов фибрилляции (уровень С-реактивного белка );
- коагулограмма (анализ свертываемости крови ) – является обязательным при фибрилляции предсердий, включает такие показатели как МНО (международное нормализованное отношение ), АЧТВ (активированное частично тромбоцитарное время ), D-димер и другие показатели;
- липидограмма – включает анализ холестерина , липопротеидов и триглицеридов (показатели жирового обмена ), высокий уровень которых является фактором риска развития инфаркта миокарда;
- маркеры повреждение миокарда – вещества, которые попадают в кровь при разрушении сердечной мышцы (инфаркт, миокардит ), включает такие показатели как тропонин, МВ-КФК (MB-фракция креатинкиназы ), ЛДГ (лактатдегидрогеназа );
- уровень мозгового натрийуретического пептида (NT-proBNP ) – является показателем сердечной недостаточности и позволяет выявить ее степень;
- ионограмма – включает оценку электролитов (калия, кальция, натрия, магния );
- анализ крови на гормоны щитовидной железы – сдается анализ на тиреотропный гормоны (ТТГ ) гипофиза, гормон щитовидной железы тироксин (Т4 ).
Когда необходимо медикаментозное лечение при фибрилляции предсердий?
 Медикаментозное лечение фибрилляции предсердий начинают сразу после ее обнаружения, независимо от формы аритмии. Важно знать, что врачи лечат эту аритмии, в первую очередь, исходят из ее причины. Это значит, что универсального лечения фибрилляции предсердий нет. Каждый случай требует индивидуального подхода, так как один и тот же препарат может быть эффективен у одного пациента, но абсолютно противопоказан другому. Именно поэтому лечением фибрилляции предсердий обычно занимаются очень узкоспециализированные врачи-кардиологи , которых называют аритмологами.
Медикаментозное лечение фибрилляции предсердий начинают сразу после ее обнаружения, независимо от формы аритмии. Важно знать, что врачи лечат эту аритмии, в первую очередь, исходят из ее причины. Это значит, что универсального лечения фибрилляции предсердий нет. Каждый случай требует индивидуального подхода, так как один и тот же препарат может быть эффективен у одного пациента, но абсолютно противопоказан другому. Именно поэтому лечением фибрилляции предсердий обычно занимаются очень узкоспециализированные врачи-кардиологи , которых называют аритмологами.
Лечение фибрилляции предсердий проводится по следующим направлениям:
- восстановление ритма;
- нормализация частоты сердечных сокращений;
- устранение или смягчение сопутствующих симптомов;
- предупреждение осложнений;
- профилактика повторных эпизодов.
Существуют следующие стратегии лечения фибрилляции предсердий:
- стратегия «контроль ритма» – восстановление и сохранение синусового (нормального ) ритма (устранение аритмии );
- стратегия «контроль частоты сердечных сокращений» – нормализация деятельности сердца и устранение симптомов аритмии путем уменьшения частоты сердечных сокращений (сама аритмия сохраняется, но сердце перестает биться слишком часто ).
Восстановления синусового ритма, независимо от выбранного метода лечения (медикаментозное или немедикаментозное ), врачи называют кардиоверсия или дефибрилляция.
Восстановление ритма при фибрилляции предсердий возможно следующими двумя способами:
- фармакологическая кардиоверсия – используются медикаменты;
- электрическая кардиоверсия – электроимпульсная терапия (разряд с помощью специального устройства дефибриллятора ).
Иногда применяется и медикаментозное, и немедикаментозное восстановление ритма. Такая терапия называется гибридной кардиоверсией.
Медикаментозная терапия фибрилляции предсердий
| Медикамент | Как действует? | Показания | Способ применения |
| Амиодарон (кордарон ) |
|
| В больнице кордарон вводят внутривенно до восстановления ритма. В поликлинике врач назначит кордарон в виде таблеток (метод «жди и смотри» ). |
| Дигоксин |
|
| Применяется в виде таблеток или вводят внутривенно. |
| Бисопролол, метопролол (бета-адреноблокаторы ) |
|
| Применяется в виде таблеток. |
| Соталол |
|
| Препарат принимают в виде таблеток, а также вводят внутривенно. |
| Верапамил, дилтиазем (блокаторы кальциевых каналов ) |
|
| Препараты используются как внутривенно, так и в виде таблеток. |
| Вернакалант |
|
| Препарат вводится внутривенно в больнице. |
| Пропафенон |
|
| Пропафенон применяют часто в виде терапии «таблетка в кармане», что предусматривает его прием пациентами самостоятельно в указанной врачом дозе в момент возникновения приступа. |
| Дронедарон |
|
| |
| Дизопирамид |
|
| Препарат назначает в виде таблеток. |
| Аспирин |
| Препарат принимают в виде таблеток. |
|
| Варфарин |
|
| Назначается в виде таблеток, а доза контролируется показателями коагулограммы (МНО ). |
| Ривароксабан, дабигатран |
|
| Принимается внутрь (не требует контроля показателей свертываемости крови ). |
Из вышеперечисленных препаратов кардиолог или аритмолог выбирает те, которые соответствуют намеченной стратегии лечения.
Восстановление синусового ритма (кардиоверсия ) противопоказано в следующих случаях:
- тромб в левом предсердии;
- передозировка дигоксином;
- причина фибрилляции предсердий не может быть устранена полностью (хронические болезни легких, тяжелые пороки сердца, тиреотоксикоз при отсутствии лечения, тяжелая сердечная недостаточность );
- выраженное расширение левого предсердия (более 60 мм по данным ЭхоКГ );
- аритмия длится более года;
- пациент старше 65 лет и у него имеется порок сердца;
- пациент старше 75 лет и у него имеется стенокардия или инфаркт миокарда;
- имеется риск остановки сердца (наличие таких нарушений ритма как предсердно-желудочковая блокада сердца и синдром слабости синусового узла );
- больной плохо переносит антиаритмические препараты.
Электрическая кардиоверсия (дефибрилляция )
 Электрическая кардиоверсия – это восстановление нормального сердечного ритма с помощью электрического разряда, который наносят над областью сердца. Процедура больше известна под термином «дефибрилляция». Приставка «де» означает прекращение, то есть дефибрилляция – это прекращение фибрилляции. Сильный электрический ток на время прекращает все электрические процессы в сердце. После такого «электрошока» все центры автоматизма, в том числе и очаги аритмии, разом «замолкают». Импульс, который исходит из дефибриллятора, синхронизирует работу всей проводящей системы сердца – это неких «сброс настроек». Быстрее всех от шока восстанавливается синусовый узел и вновь берет на себя функцию водителя ритма.
Электрическая кардиоверсия – это восстановление нормального сердечного ритма с помощью электрического разряда, который наносят над областью сердца. Процедура больше известна под термином «дефибрилляция». Приставка «де» означает прекращение, то есть дефибрилляция – это прекращение фибрилляции. Сильный электрический ток на время прекращает все электрические процессы в сердце. После такого «электрошока» все центры автоматизма, в том числе и очаги аритмии, разом «замолкают». Импульс, который исходит из дефибриллятора, синхронизирует работу всей проводящей системы сердца – это неких «сброс настроек». Быстрее всех от шока восстанавливается синусовый узел и вновь берет на себя функцию водителя ритма.
Дефибрилляцию или электрическую кардиоверсию проводят в больнице в отделение реанимации или интенсивной терапии под общим или внутривенным наркозом.
Электрическая кардиоверсия при фибрилляции предсердий бывает:
- неотложная;
- плановая.
Неотложная электрическая кардиоверсия при фибрилляции предсердий проводится в следующих случаях:
- приступ фибрилляции предсердий при остром инфаркте миокарда;
- приступ фибрилляции, который стал причиной резкого падения артериального давления, острой сердечной недостаточности или усугубления симптомов хронической сердечной недостаточности;
- персистирующая (постоянно присутствующая ) форма фибрилляции предсердий, которая не реагирует на медикаментозное лечение.
Плановая кардиоверсия проводится тем больным, у которых нет острых и тяжелых нарушений кровообращения, но фибрилляция предсердий вызывает выраженные симптомы.
Опережающая терапия
Врачи-аритмологи активно используют терапию для предупреждения ремоделирования предсердий, когда у больного имеется болезнь, способная привести к фибрилляции предсердий (это первичная профилактика ) или в тех случаях, когда был зафиксирован приступ фибрилляции, и нужно предупредить переход в постоянную форму (вторичная профилактика ). Эта терапия называется «upstream-терапия» (апстрим ), то есть терапия «против течения». Данный термин как бы указывает на то, что врач назначает такие препараты, которые изменяют ход событий, уже запущенных в предсердиях, иначе говоря, влияют на процесс ремоделирования (оно и рассматривается как «течение», против которого нужно «плыть» ). Еще одно название данного лечения звучит как «антиремодулирующая терапия».
Апстрим-терапия включает следующие препараты:
- ингибиторы АПФ («сдерживающие» ангиотензинпревращающий фермент ) – рамиприл, эналаприл;
- сартаны – валсартан, кандесартан;
- антагонисты альдостерона – спиронолактон, эплеренон;
- статины – аторвастатин;
- омега-3-полиненасыщенные жирные кислоты – омакор.
Препараты, которые используются при этой терапии, не оказывают прямого воздействия на ритм сердца или количество сокращений в минуту. Они применяются при таких болезнях как инфаркт миокарда, артериальная гипертензия и сердечная недостаточность, но их эффект для профилактики развития и прогрессирования фибрилляции предсердий был доказан в многочисленных исследованиях.
Апстрим-терапия оказывает следующее действие при фибрилляции предсердий:
- улучшает состояние сердечной мышцы;
- предупреждает развитие гипертрофии;
- улучшает обмен веществ в клетках;
- устраняет неблагоприятные эффекты различных стрессовых и токсических факторов на сердце (гормоны и нервная стимуляция );
- оказывает «противовоспалительное» действие (под воспалением в данном случае следует понимать запущенный процесс повреждения клеток при отсутствии инфекции ).
Когда необходимо хирургическое лечение фибрилляции предсердий с введением кардиостимулятора?
 Хирургическое лечение фибрилляции предсердий позволяет в некоторых случаях избавить человека от повторения приступов. Врачи-аритмологи, в отличие от кардиохирургов, выполняют операции, которые не совсем напоминают операции, поэтому их называют инвазивным или мини-хирургическим вмешательством. Инвазия – это закрытое вмешательство в работу органа с минимальной травматизацией и воздействием только на нужный участок.
Хирургическое лечение фибрилляции предсердий позволяет в некоторых случаях избавить человека от повторения приступов. Врачи-аритмологи, в отличие от кардиохирургов, выполняют операции, которые не совсем напоминают операции, поэтому их называют инвазивным или мини-хирургическим вмешательством. Инвазия – это закрытое вмешательство в работу органа с минимальной травматизацией и воздействием только на нужный участок.
Хирургическое лечение фибрилляции предсердий может быть следующих видов:
- открытая операция;
- миниинвазивное вмешательство;
- вмешательство с помощью катетера.
Открытая операция на сердце по поводу фибрилляции предсердий проводится редко. Хирургическая операция при фибрилляции предсердий имеет 2 основных показания – фибрилляция предсердий без причины (идиопатическая форма ) и необходимость проведения операции сердца по другому поводу (например, когда у пациента имеется порок митрального клапана и увеличение размеров предсердий ). Такая операция считается обоснованной, так как решает сразу несколько проблемы, а устранение очагов аритмии в данном случае рассматривается как дополнение, а не основной этап операции.
Миниинвазивное вмешательство и катетерная абляция
Отличие миниинвазивного вмешательства от других операций состоит в том, что они обычно проводятся под контролем какого-либо исследования. В кардиологии это обычно рентгеновский контроль или операция с помощью эндоскопа (инструмент с видеокамерой для осмотра внутренностей ). Цель операции – воздействовать на аритмогенный субстрат (очаг аритмии ).
Классической операцией при фибрилляции предсердий является операция «лабиринт» или Maze («мэйз» - лабиринт по-английски ). Электрический импульс не может пройти через рубцовую ткань. Натыкаясь на такой участок в сердце, импульс меняет свое направление. Операция «лабиринт» основана именно на этом принципе – дать правильное направление импульсу. Изначально она была открытой операцией на сердце. Хирург выполнял разрезы, пришивая нужные участки так, чтобы швы становились «стенками» лабиринта. В настоящее время вместо разрезов и швов производят линейные абляции с помощью катетеров (катетерная абляция ) или устройств вводимых в полость грудной клетки (модифицированная операция Maze ).
Абляция (ablation – отнятие ) – это разрушение какого-либо участка под воздействием
физических факторов. Перед операцией проводится картирование – определение аритмогенных очагов с помощью внутрисердечного электрофизиологического исследования (ЭФИ ). Найденные очаги аритмии, которые обычно располагаются вокруг устьев сосудов (легочные вены ), изолируют от основного маршрута, по которому должен пройти импульс. Изоляция предполагает уже названные линейные абляции, то есть повреждение сердечной мышцы по линиям.
Катетерная абляция предполагает разрушение патологического очага аритмии (аритмогенный субстрат ) при катетеризации сердца. Катетеризация сердца проводится так же, как и внутрисердечное ЭФИ. Катетер вводят в правое предсердие, после чего врач прокалывает межпредсердную перегородку и вводит катетер в левое предсердие. Основным способом абляции является радиочастотное воздействие – нагревание нужного участка и его прижигание.
Кроме радиочастотной абляции в кардиохирургии используется также криоабляция (замораживание ), лазерная и ультразвуковая абляция.
Абляция показана в следующих случаях:
- пароксизмальная и персистирующая формы фибрилляции предсердий;
- пациенту противопоказаны препараты для лечения аритмии (или он не хочет всю жизнь принимать лекарства );
- профессия человека связана с жизнями других людей (водитель, летчик ) и возникновение приступа может иметь трагические последствия;
- нет объективных причин фибрилляции предсердий, которые можно было бы устранить.
Радиочастотная абляция не проводится, если у больного имеются следующие патологии:
- тромб в предсердии;
- инфекционное заболевание (острое );
- эндокардит;
- сердечная недостаточность тяжелой степени;
- аллергическая реакция на вводимые при катетерной абляции контрастные вещества;
- острый инфаркт миокарда;
- анемия (дефицит красных клеток крови или гемоглобина );
- низкий уровень калия.
Для лучшего результата аритмологи проводят гибридные операции, то есть прижигают нужные участки как изнутри (через катетер ), так и снаружи (через введенный в грудную полость инструмент ). Чтобы прижечь очаг аритмии снаружи проводится мини-разрез на грудной стенке справа (мини-торакотомия ), вводится видеооборудование (эндоскоп ) и нужный инструмент. Такое двустороннее прижигание необходимо, для того чтобы «стенки» лабиринта были образованы только рубцовой тканью. Дело в том, что прижечь нужный участок необходимо на всю глубину, иначе импульс найдет неповрежденный участок и сможет обойти стенку.
Миниинвазивные операции при фибрилляции предсердий противопоказаны в следующих случаях:
- наличие тромба в левом предсердии;
- синдром слабости синусового узла (если синусовый узел работает плохо, то фибрилляции предсердий является вынужденным ритмом для сердца );
- спайки в полости перикарда;
- хронические болезни легких (могут быть трудности с искусственной вентиляцией легких );
- левое предсердие слишком увеличено (более 55 мм ).
Введение кардиостимулятора
Введение кардиостимулятора также является малоинвазивной процедурой, то есть не требует открытой операции на сердце, все проводится в «закрытом режиме». Кардиостимулятор – это искусственный водитель ритма сердца. Он представляет собой прибор, который вырабатывает электрические импульсы и через электроды, введенные в полость сердца, стимулирует сердечную мышцу. Кардиостимулятор состоит из «коробочки» и электродов. Электроды вводят через подключичную вену в полость правого предсердия и/или правого желудочка. Генератор импульсов располагают в подкожно-жировой клетчатке грудной клетки (обычно с левой стороны ).
Кардиостимулятор при фибрилляции предсердий используют обычно в тех случаях, когда кроме данной аритмии, у человека имеются и другие нарушения сердечного ритма или проведения импульса.
Кардиостимулятор при фибрилляции предсердий решает следующие проблемы:
- устраняет такие симптомы как обморок и головокружение – если у пациента имеется брадисистолическая форма фибрилляции предсердий (обычно на фоне синдрома слабости синусового узла ), то устанавливается однокамерный кардиостимулятор;
- контроль частоты сердечных сокращений – если несмотря не проводимое медикаментозное лечение, сердце при фибрилляции бьется слишком быстро (110 ударов в минуту ), то проводят разрушение АВ-узла с помощью абляции и устанавливают двухкамерный (с двумя электродами ) кардиостимулятор (один – для стимуляции предсердий, другой – для желудочков ).
Кардиостимулятор не вводится тем пациентам, которые не предъявляют жалоб по поводу расстройств ритма (такие больные называются бессимптомными ).

Что делать, если обнаружена фибрилляция предсердий?
 Фибрилляция предсердий обнаруживается на ЭКГ, и в некоторых случаях это происходит «случайно», когда человеку нужна кардиограмма для справки или перед какой-либо операцией. Если у пациента впервые обнаружена фибрилляция предсердий, то врач поставит диагноз «впервые выявленная фибрилляция предсердий» и направит пациента к кардиологу или аритмологу. Даже если обнаруженная фибрилляция предсердий не вызывает у пациента жалоб (такое наблюдается, если аритмия имеется давно
), то обратиться к кардиологу следует обязательно. Дело в том, что фибрилляция предсердий практически всегда имеет очень серьезную причину, причем, чем старше пациент, тем эта причина может быть опаснее. В отличие от многих других аритмий, фибрилляция предсердий при отсутствии лечения приводит к тяжелым осложнениям.
Фибрилляция предсердий обнаруживается на ЭКГ, и в некоторых случаях это происходит «случайно», когда человеку нужна кардиограмма для справки или перед какой-либо операцией. Если у пациента впервые обнаружена фибрилляция предсердий, то врач поставит диагноз «впервые выявленная фибрилляция предсердий» и направит пациента к кардиологу или аритмологу. Даже если обнаруженная фибрилляция предсердий не вызывает у пациента жалоб (такое наблюдается, если аритмия имеется давно
), то обратиться к кардиологу следует обязательно. Дело в том, что фибрилляция предсердий практически всегда имеет очень серьезную причину, причем, чем старше пациент, тем эта причина может быть опаснее. В отличие от многих других аритмий, фибрилляция предсердий при отсутствии лечения приводит к тяжелым осложнениям.
Какие могут быть последствия фибрилляции предсердий?
 Фибрилляция предсердий может иметь очень серьезные, опасные для жизни последствия, если эту аритмию устранить или хотя бы контролировать ее симптомы. Иногда фибрилляция предсердий протекает бессимптомно. Такое течение называется «немым» или «тихим». Опасность такой формы аритмии в том, что она первыми ее признаками могут быть ее осложнения, а не симптомами самой аритмии.
Фибрилляция предсердий может иметь очень серьезные, опасные для жизни последствия, если эту аритмию устранить или хотя бы контролировать ее симптомы. Иногда фибрилляция предсердий протекает бессимптомно. Такое течение называется «немым» или «тихим». Опасность такой формы аритмии в том, что она первыми ее признаками могут быть ее осложнения, а не симптомами самой аритмии.
Фибрилляция предсердий может вызвать следующие осложнения:
- Образование тромбов. Если предсердия не сокращаются синхронно, то есть отсутствует их цельное сокращение, то возникает застой крови, а полость предсердия расширяется. Расширение полости предсердия вызывает повреждение внутренней оболочки (эндокарда ) сердца. Эти факторы создают благоприятные условия для образования тромбов. Внутрисердечные тромбы опасны тем, что могут отрываться, уноситься током крови и закупоривать сосуды. Такое осложнение называется тромбоэмболией. Если тромб образуется в левом предсердии, то имеется риск закупорки артерии мозга (инсульт ), почек, реже других внутренних органов, а если тромб образуется в правом предсердии, то развивается тромбоэмболия легочной артерии.
- Ослабление мышцы желудочков. Фибрилляция предсердий значительно ухудшает функцию сердца, так как при частом ритме сердце устает быстрее. В итоге запасы энергии быстро истощаются, а мышца растягивается и сокращается слабо. Такое состояние называется «сердечная недостаточность». Кроме частого ритма при фибрилляции предсердий перестает работать так называемая предсердная «подкачка», то есть активное выталкивание крови из предсердий в желудочки при сокращении предсердий.
- Риск жизнеугрожающих аритмий. У некоторых людей в сердце имеются дополнительные пути, по которым электрический импульс может пройти от предсердий к желудочкам. В отличие от основного пути (через предсердно-желудочковый узел или АВ-узел ), дополнительные «маршруты» не имеют так называемого «контрольно-пропускного пункта», поэтому любой импульс проходит через эти дополнительные пути к желудочкам. Если у человека с такой патологией (может никак не проявляться ) начинается фибрилляция предсердий, то имеется риск, что она перейдет в фибрилляцию желудочков. Последняя, по сути, является остановкой сердца.
Чем отличается трепетание предсердий от фибрилляции предсердий?
 Фибрилляция и трепетание предсердий – это аритмии, которые связаны с предсердиями (верхние две камеры сердца, куда собирается кровь из вен
). Раньше они считались двумя формами одной и той же аритмии и назывались мерцательной аритмией. В настоящее время трепетание предсердий выделено в самостоятельную форму, так как, все же, эти две аритмии довольно разные.
Фибрилляция и трепетание предсердий – это аритмии, которые связаны с предсердиями (верхние две камеры сердца, куда собирается кровь из вен
). Раньше они считались двумя формами одной и той же аритмии и назывались мерцательной аритмией. В настоящее время трепетание предсердий выделено в самостоятельную форму, так как, все же, эти две аритмии довольно разные.
Фибрилляция и трепетание предсердий имеют следующие отличия:
- Для фибрилляции предсердий характерно частая и абсолютно неритмичная работа сердца, в то время как трепетание предсердий характеризуется очень частым, но регулярным ритмом, то есть интервалы между сокращениями относительно равны.
- Если рассматривать термины и их значения, то слово «фибрилляция» отражает факт самостоятельного сокращения каждого мышечного волокна сердечной мышцы (фибра – волокно ). Термин «трепетание» можно описать как колебание или вибрацию, которые имеют одинаковую амплитуду или частоту (как трепетание крыльев – быстро, но регулярно ).
- Очаг аритмии при фибрилляции предсердий обычно находится в левом предсердии, в то время как при трепетании предсердий патологические изменения обнаруживаются в правом предсердии.
- При фибрилляции предсердий обнаруживаются несколько маленьких очагов аритмии (петли, в которых кружится волна возбуждения ), а при трепетании предсердий – один большой;
- На ЭКГ при трепетании предсердий видны крупные волны F (флаттер - трепетание ), интервалы между которыми равны, в отличие от волн фибрилляций – беспорядочных, нерегулярных и мелких.
Следует отметить, что иногда у пациента могут присутствовать обе аритмии, при этом на ЭКГ можно наблюдать переход трепетания в фибрилляцию и наоборот.
Что такое фибрилляция предсердий неклапанного происхождения?
 Фибрилляция предсердий неклапанного происхождения – это наличие данной аритмии и отсутствие поражения клапанов сердца, то есть пороков. Фибрилляция предсердий была впервые обнаружена у больного, страдающего митральным стенозом (порок двустворчатого клапана, который характеризуется резким сужением его просвета
). В связи с тем, что фибрилляция предсердий чаще обнаруживалась у людей с пороками сердца и реже у людей с другими патологиями сердца, были введены понятия «клапанная» и «неклапанная» фибрилляция предсердий.
Фибрилляция предсердий неклапанного происхождения – это наличие данной аритмии и отсутствие поражения клапанов сердца, то есть пороков. Фибрилляция предсердий была впервые обнаружена у больного, страдающего митральным стенозом (порок двустворчатого клапана, который характеризуется резким сужением его просвета
). В связи с тем, что фибрилляция предсердий чаще обнаруживалась у людей с пороками сердца и реже у людей с другими патологиями сердца, были введены понятия «клапанная» и «неклапанная» фибрилляция предсердий.
Длительное время клапанная фибрилляция объединяла все случаи аритмии на фоне клапанных пороков сердца. В настоящее время к клапанной фибрилляции относят только фибрилляцию предсердий, которая развивается при поражении митрального клапана ревматическими заболеваниями (ревматизм, ревматоидный артрит, системная красная волчанка и другие ), а также при наличии протезированного митрального клапана. Все остальные варианты фибрилляции предсердий считаются неклапанной фибрилляцией предсердий.
Причинами неклапанной фибрилляции предсердий могут быть:
- ишемическая болезнь сердца (стенокардия и инфаркт миокарда );
- гипертоническая болезнь;
- сердечная недостаточность;
- кардиомиопатии;
- миокардит;
- операция на сердце;
- перикардит;
- опухоли сердца;
- другие аритмии;
- злоупотребление алкоголем;
- болезни эндокринной систем (тиреотоксикоз, феохромоцитома );
- хронические обструктивные болезни легких (хронический бронхит, бронхиальная астма );
- острая пневмония;
- низкий уровень калия;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- нарушение мозгового кровообращения (инсульт и субарахноидальное кровоизлияние );
- острый физический или эмоциональный стресс;
- электротравма.
Какова продолжительность жизни при фибрилляции предсердий?
 Прогноз при пароксизмальной форме (приступы
) фибрилляции предсердий лучше, чем при постоянной форме. Именно наличие постоянной фибрилляции предсердий, когда восстановление нормального ритма не представляется возможным или противопоказано, приводит к неблагоприятным последствиям. Причем важно знать, что при отсутствии лечения неблагоприятные исходы могут развиться уже через 6 месяцев после начала фибрилляции предсердий.
Прогноз при пароксизмальной форме (приступы
) фибрилляции предсердий лучше, чем при постоянной форме. Именно наличие постоянной фибрилляции предсердий, когда восстановление нормального ритма не представляется возможным или противопоказано, приводит к неблагоприятным последствиям. Причем важно знать, что при отсутствии лечения неблагоприятные исходы могут развиться уже через 6 месяцев после начала фибрилляции предсердий.
Продолжительность жизни больных с фибрилляцией предсердий зависит от многих факторов. Во-первых, важно, какое именно заболевания стало причиной аритмии. Именно оно определяет основный риск. Во-вторых, чем больше сокращений в минуту совершает сердце, тем быстрее развивается сердечная недостаточность. В-третьих, отсутствие лечения фибрилляции предсердий приводит к тяжелым осложнениям, главным из которых является образование тромба в предсердии и риск инсульта.
Существует категория пациентов с фибрилляцией предсердий, у которых не удается выявить никакой объективной причины, которая могла привести к данной аритмии. Такую форму называют изолированной или идиопатической. Прогноз при данной форме благоприятный.
Для увеличения продолжительности жизни и снижения риска неблагоприятных последствий пациенту с фибрилляцией предсердий назначают ряд препаратов (карведилол, рамиприл, омакор, валсартан, спиронолактон ), которые не воздействуют на сердечный ритм, но позволяют уменьшить риск повторных эпизодов фибрилляции и предупредить переход в постоянную форму. Раннее выявление, устранение и профилактика повторных приступов улучшают прогноз данного заболевания.
Каким бывает ритм сердца при фибрилляции предсердий?
 При фибрилляции предсердия ритм бывает нерегулярным, то есть отсутствует вовсе. Нерегулярность ритма означает разное время между сокращениями сердца. Нерегулярный сердечный ритм при фибрилляции предсердий может иметь разную частоту. Сердце может сокращаться быстро, медленно или в пределах нормы (60 – 90 ударов в минуту
). Если частота сокращений сердца в минуту составляет более 90, то такое состояние называется «тахикардия». Учитывая, что при фибрилляции предсердий имеется нерегулярный ритм, то используется термин «тахиаритмия» (аритмия – нарушение ритма
). Разница между тахикардией и тахиаритмией состоит в том, что тахикардия может быть нормальным явлениям (например, когда человек нервничает или выполняет физическую нагрузку, то сердце в норме должно биться быстрее
), а тахиаритмия – всегда признак патологии.
При фибрилляции предсердия ритм бывает нерегулярным, то есть отсутствует вовсе. Нерегулярность ритма означает разное время между сокращениями сердца. Нерегулярный сердечный ритм при фибрилляции предсердий может иметь разную частоту. Сердце может сокращаться быстро, медленно или в пределах нормы (60 – 90 ударов в минуту
). Если частота сокращений сердца в минуту составляет более 90, то такое состояние называется «тахикардия». Учитывая, что при фибрилляции предсердий имеется нерегулярный ритм, то используется термин «тахиаритмия» (аритмия – нарушение ритма
). Разница между тахикардией и тахиаритмией состоит в том, что тахикардия может быть нормальным явлениям (например, когда человек нервничает или выполняет физическую нагрузку, то сердце в норме должно биться быстрее
), а тахиаритмия – всегда признак патологии.
Постоянная форма фибрилляции предсердий может не сочетаться с быстрым ритмом. В некоторых случаях ритм бывает не только нерегулярным, но и редким – менее 60 в минуту. Такое состояние называется брадикардией или брадиаритмией. В данном случае у больного часто обнаруживается не только фибрилляция предсердий, но и поражение главного водителя ритма – синусового узла.
Положена ли инвалидность при фибрилляции предсердий?
 При пароксизмальной форме фибрилляции предсердий и отсутствии серьезной сердечной патологии инвалидность не положена, так как проблему часто можно устранить и провести эффективную профилактику. Если пациенту не проведена адекватная терапия, то получить инвалидность он не может. Если же, несмотря на назначенное лечение и соблюдение больным всех рекомендаций, состояние пациента не удается вернуть до уровня, который необходим для выполнения его работы, то ему положена инвалидность. Вопрос об инвалидности решает медико-социальная экспертиза, которая включает группу врачей-экспертов.
При пароксизмальной форме фибрилляции предсердий и отсутствии серьезной сердечной патологии инвалидность не положена, так как проблему часто можно устранить и провести эффективную профилактику. Если пациенту не проведена адекватная терапия, то получить инвалидность он не может. Если же, несмотря на назначенное лечение и соблюдение больным всех рекомендаций, состояние пациента не удается вернуть до уровня, который необходим для выполнения его работы, то ему положена инвалидность. Вопрос об инвалидности решает медико-социальная экспертиза, которая включает группу врачей-экспертов.
Медико-социальная экспертиза изучает следующие критерии для оценки инвалидности:
- невозможность работать по профессии в связи с наличием болезни;
- является ли болезнь стойким нарушением или можно ее устранить.
Просто наличие фибрилляции предсердий не является достаточным для получения инвалидности. Больному положена инвалидность в том случае, если у него развивается сердечная недостаточность, то есть невозможность обеспечивать кровообращение всего организма в достаточном объеме. Однако важно знать, что сам диагноз не является поводом для получения инвалидности.
Показателями сердечной недостаточности для получения инвалидности являются:
- фракция выброса;
- выраженность симптомов.
Фракция выброса – это количество крови, которое сердце (а точнее левый желудочек ) может при своем сокращении «вытолкнуть» а аорту (главная артерия, выходящая из сердца ). Из всего объема крови, который имеется в желудочке, в аорту в норме выталкивается более 55 – 60% (100% фракции выброса не бывает ). Этот показатель определяется с помощью эхокардиографии (УЗИ сердца ). При фибрилляции предсердий уменьшается количество крови, которое поступает из предсердий в желудочки, так как отсутствует цельное сокращение (систола ) предсердий, выталкивающая кровь в левый желудочек. Именно поэтому частично наличие данной аритмии может изменить показатель фракции выброса. Инвалидность можно получить, если фракция выброса будет менее 40%.
Для оценки степени выраженности симптомов и тяжести фибрилляции предсердий используется шкала EHRA (European Heart Rhythm Association – Европейское сообщество сердечного ритма ).
Шкала EHRA включает следующие пункты:
- EHRA 1 – у пациента нет симптомов фибрилляции предсердий;
- EHRA 2 – симптомы выражены незначительно и не оказывают влияния на повседневную активность больного;
- EHRA 3 – выраженные симптомы, которые нарушают повседневную активность больного;
- EHRA 4 – пациент не может выполнять обычные, каждодневные действия (инвалидизация ).
Содержание
Мерцательную аритмию подразделяют на пароксизмальную, персистирующую и постоянную, она еще имеет название фибрилляция предсердий (ФП). Это очень часто встречающееся заболевание, основанное на хаотичном, нарушенном ритме нерегулярных сокращений сердца, частота импульсов при этом может быть выше 350 в минуту. При ускоренном сердцебиении частота пульса заметно реже, это называется «дефицитом пульса». Заболеванию подвержены люди в любом возрасте, но по большей части оно распространено среди пациентов, которые старше 60 лет.
Что такое фибрилляция предсердий
Один из видов желудочковой тахикардии, который предполагает, что предсердия сокращаются хаотично, а частота импульсов при этом может достигать активации 350-700 в минуту – это и есть ФП (код по справочнику заболеваний МКБ-10 I48, код МКБ-9 427.31). Из-за этого ритмичность их сокращений становится нереальной, а кровь не проталкивается к желудочкам в привычном темпе. Хаотичные сокращения желудочков и желудочковые ритмы при этом происходят в обычном, замедленном или ускоренном ритме.
Причины
При заболевании в организме источников импульсов становится огромное множество вместо одного положенного – синусового узла. Возникновение ФП может стать следствием самых разных факторов. Среди основных причин выделяют:
- инфаркт миокарда и стенокардия;
- кардиосклероз;
- порок клапанов сердца;
- гипертония;
- ревматизм;
- кардиомиопатия;
- воспаленная сердечная мышца;
- повышенный гормональный уровень щитовидной железы;
- лекарственные отравления;
- отравление в результате приема алкоголя;
- периодический или постоянный стресс;
- ожирение;
- сердечная опухоль;
- сахарный диабет;
- почечные болезни.

Классификация
Фибрилляция и трепетание предсердий классифицируются по признакам, которые определяют, насколько они поддаются лечению. Классификация следующая:
- Пароксизмальная фибрилляция предполагает, что симптомы проявляются в виде приступов и проходят сами собой в течение недели. Такая аритмия может появляться несколько раз за день и исчезать без лекарственного воздействия. Подобные эпизоды заболевания могут проходить незамеченными для больного или же, напротив, приносить плохие ощущения.
- Персистирующая фибрилляция сердца: продолжительность приступов составляет больше недели и проходит только под воздействием лекарственных препаратов.
- Постоянная аритмия сердца: наблюдается у больного на постоянной основе и не поддается медикаментозному лечению.
Иногда в молодом возрасте возникновение приступов фибрилляции происходит вне зависимости от какого-либо фактора. В таком случае ставится диагноз «идиопатическая пароксизмальная фибрилляция». Другая классификация основана на ЧСС – частоте сокращений сердца. Она подразделяется на:
- брадисистолическую – ЧСС до 60;
- эусистолическую – ЧСС от 60 до 90;
- тахисистолическую – ЧСС больше 90.
Симптомы фибрилляции предсердий
ФП часто возникает после хирургического лечения сердца. Механизм возникновения мерцания предсердий сопровождается определенными признаками, присущими заболеванию. Пароксизма фибрилляции может быть не замечена, а обнаружена только в результате специального обследования. Общие жалобы пациентов распространяются на перебойную работу сердечной мышцы, нехватку кислорода и внезапное чувство учащения собственного сердцебиения, к тому же на:
- одышку;
- частоту пульса;
- приступы тревоги и паники;
- слабость и усталость;
- обморок или предобморочное состояние;
- внешняя бледность, холодный пот;
- болезненные ощущения в грудной клетке.
Постоянная
Данная разновидность фибрилляции исключает нормальную жизнедеятельность, а ее проявление близко к инвалидизирующим симптомам. Такая форма заболевания предполагает произвольное проявление основных симптомов и требует обязательного медицинского вмешательства.
Персистирующая
ФП предполагает ярко выраженную симптоматику, которая влияет на повседневную активность. Персистирующая форма фибрилляции предсердий имеет симптомы, которые очень болезненно переносятся пациентом. Для устранения болезни требуется медицинское лечение.
Пароксизмальная
На различных стадиях заболевания клинические симптомы могут обнаружить себя по-разному. Пароксизмальная форма фибрилляции предсердий проявляется небольшими изменениями, симптомы не мешают обыденной жизнедеятельности. Однако она проходит самостоятельно, и медикаментозное лечение не требуется. Существующий риск повтора приступа мерцающей аритмии можно предотвратить посредством разнообразных терапий и фармакологического лечения.

Диагностика фибрилляции предсердий
Основным методом выявить заболевание считается проведение ЭКГ. Признаки заболевания отражаются на диаграмме в виде отсутствующих зубцов Р при всех отведениях. Вместо этого проявляются хаотичные волны тахисистолий f, а интервалы R-P отличаются по длительности. Если же по электрокардиограмме не видно наличия болезни, но пациент жалуется на все симптомы заболевания, то проводится Холтеровское мониторирование. Эхокардиография выполняется при подозрении на патологии сердца, наличие тромбов в ушках предсердий и для установления размера предсердий.
Лечение фибрилляции предсердий
Методы лечения заболевания отличаются друг от друга в зависимости от формы проявления. Если симптомы мерцательной аритмии проявляются впервые, то целесообразно применять способы купирования фибрилляции. Для этого по рецепту врача принимают внутрь и внутривенно Новокаинамид и внутрь – Хинидин. При прогрессивном ухудшении состояния больного для устранения заболевания применяется электрическая кардиоверсия, которая является одним из самых эффективных методов за счет электрической стимуляции, но применяется редко из-за необходимости наркоза.
Лечить фибрилляцию, которая длится как минимум двое суток, нужно Варфарином (снижает свертываемость крови) в течение длительной терапии около 3-4 недель, после можно предпринимать попытки купировать ФП. По наступлению нормального синусового ритма проводится антиаритмическая терапия на основе приема Кордарона, Аллапинина и других медикаментов с целью профилактики пароксизмов. В любом случае при подозрении на мерцание предсердий необходимо сразу обращаться в больницу. Ни в коем случае не пытайтесь лечиться самостоятельно.
Антикоагулянтная терапия
Необходима для препятствия возникновения тромбоэмболии и профилактики инсульта. Назначаются антикоагулянты, определяющиеся по шкале CHADS2 или шкале CHA2DS2-VASc. Они предполагают сумму всех факторов риска, среди которых инсульт, диабет, возраст от 60 лет, хроническая сердечная недостаточность и другие. Если сумма факторов от 2 и более, то назначается длительная терапия, например, Варфарином. Несколько применяемых препаратов в данном случае:
- Варфарин. Используется для лечения вторичной профилактики инфаркта миокарда и тромбоэмболических осложнений после него, тромбоэмболических осложнений ФП, послеоперационных тромбозов.
- Апиксабан. Назначается в профилактических целях для предупреждения инсультов и системной тромбоэмболии у людей с ФП.
- Ривароксабан. Применяется для профилактики инфаркта миокарда после острого коронарного синдрома.
- Дабигатран. Используется в профилактических целях для предупреждения венозной тромбоэмболии у пациентов, перенесших ортопедические операции.
Контроль ритма
Восстанавливать синусовый ритм можно с помощью электрической или медикаментозной кардиоверсии. Первая гораздо эффективней, но слишком болезненна из-за электрических импульсов, поэтому необходима общая анестезия. Фармакологический метод предполагает использование лекарственных препаратов, каждый из которых предполагает использование при определенной симптоматике:
- Прокаинамид. Назначается при предсердной экстрасистолии, тахикардии, наджелудочковой и желудочковой аритмии.
- Амиодарон. Выписывают при серьезной желудочковой аритмии, предсердной и желудочковой экстрасистолии, стенокардии, хронической сердечной недостаточности, а также для профилактического применения фибрилляции желудочков.
- Пропафенон. Применяется для приема внутрь при симптомах возникновения мерцательной аритмии, аритмии желудочков, пароксизмальной наджелудочковой тахикардии. Препарат назначается внутривенно при трепетании предсердий, желудочковых тахикардий (если сократительная функция левого желудочка сохранилась).
- Нибентан. Лекарство вводят внутривенно. Оно оказывает антиаритмическое воздействие при суправентрикулярных тахикардиях.

Контроль частоты сердечных сокращений
При этой стратегии не предпринимаются попытки восстановления ритма сердца, а уменьшают частоту сердечных сокращений за счет действия группы препаратов. Среди них бета-блокаторы, недигидропиридиновые блокаторы кальциевых каналов, дигоксин. Данный метод направлен на уменьшение симптоматики нерегулярного сердцебиения, но заболевание продолжит прогрессировать.
Катетерная абляция
Для восстановления и поддержания синусового сердечного ритма проводится нехирургическая радиочастотная абляция. Она основана на разрушении патологических проводящих путей, из-за которых возникает аритмия. В результате здоровые участки миокарда меньше повреждаются, поэтому такая операция считается эффективнее других. Большинство больных избавляются от мерцательной аритмии с помощью такой стратегии навсегда.
Осложнения фибрилляции предсердий
Больные мерцательной аритмией рискуют возникновением тромбоэмболического инсульта и инфаркта миокарда. Симптомы ФП так влияют на организм, что полноценное сокращение предсердий становится невозможным, и кровь застаивается в пристеночном пространстве, образуя тромбы. Если такой тромб попадет в аорту, то станет причиной тромбоэмболии артерии. Это вызывает инфаркт головного мозга (ишемический инсульт), сердца, кишечника, почек и других органов, в которые попадает тромб. Самые частые осложнения при заболевании:
- инсульт и тромбоэмболия;
- хроническая сердечная недостаточность;
- кардиомиопатия;
- кардиогенный шок и остановка сердца.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Ваше сердце доставляет кровь к остальным частям вашего тела с помощью электричества. Когда в сердце случается электрический дисбаланс, у вас могут возникнуть фибрилляции предсердий. Это означает, что атриум, часть сердца, которая качает кровь к остальным частям тела, не работает правильно и поэтому возникают проблемы. Если в страдаете от фибрилляции предсердий, то вам лучше знать все возможные способы лечения. Перейдите к шагу 1, чтобы узнать больше.
Шаги
Лечение фибрилляции предсердий при помощи изменения образа жизни
- Получение достаточного количества сна. Когда вы устали, все может казаться намного более сложным. Старайтесь уделять сну шесть-восемь часов каждую ночь.
- Разработайте план, как держать ситуацию под контролем. Если работа или другие моменты вашей жизни создают стресс, найдите время, чтобы действительно подумать о проблеме, которая вызывает у вас стресс. Придумайте, как можно справиться с проблемой, а затем двигайтесь вперед в более спокойном темпе.
- Находите время, чтобы делать вещи, которые вы любите. Действительно важно уделять какое-то время каждый день тому, чтобы делать вещи, которые делают вас счастливым. Счастье может быть лучшим лекарством от стресса. Читайте книги, смотрите кино, встречайтесь с друзьями или пойдите в поход.
-
Занимайтесь дыхательными упражнениями. Один из лучших способов борьбы с фибрилляцией предсердий являются дыхательные упражнения. Наиболее распространенное и простое дыхательное упражнение для снятия стресса -просто вдыхать в течение 10 секунд, а затем в течение 10 секунд выдыхать. Повторите это упражнение, пока не почувствуете себя спокойным и собранным.
Бросьте употреблять алкоголь. Алкоголь является одним из основных триггеров фибрилляции предсердий, особенно если у вас есть к этому предрасположенность. Некоторые исследования показывают, что алкоголь может создать изменения в сердечной мышце, что в свою очередь может привести к фибрилляции предсердий. В связи с этим, сделайте все возможное, чтобы уменьшить количество потребляемого вами алкоголя. Хотя один бокал шампанского, как правило, считается нормальным, пьянство следует избегать любой ценой, потому что чрезмерное увеличение концентрации алкоголя в организме может привести к фибрилляции предсердий.
Следите за количеством кофеина. Хотя исследователи до сих пор пытаются найти объяснения того, почему кофеин влияет на фибрилляции предсердий, многие люди, страдающие этим заболеванием, отмечают, что кофеин увеличивает симптомы. Как правило, лучше избегать напитков с кофеином, таких как кофе эспрессо или Red Bull. Тем не менее, одна чашка кофе или чая в день, скорее всего, не окажет большого влияния.
Ограничьте количество жиров, которые вы потребляете. Высокое содержание жиров обычно вызывает ожирение, которое является одним из основных причин фибрилляции предсердий. В связи с этим, важно уменьшить количество жирной пищи, которую вы едите. Вы не обязательно должны полностью убрать жирные продукты из своего рациона, но вы должны попытаться уменьшить их потребление. Вы должны избегать:
- Насыщенные жиры (содержатся в масле, сыре и животных жирах).
- Транс-жиры (содержатся в маргарине).
- Холестерин (содержится в жирном мясе, таком как сосиски и в большинстве молочных продуктов).
-
Увеличьте потребление калия. Калий является одним из четырех наиболее сильных электролитов, которые можно потреблять. Важно получать достаточно калия, потому что это помогает контролировать движение (или сжатие) ваших сердечных мышц. Поэтому если у вас низкий уровень калия, это может привести к фибрилляции предсердий. Лучшими источниками калия, которые вы можете включить в свой рацион являются :
- Фрукты, такие как бананы, абрикосы и апельсины.
- Корневые овощи, такие как сладкий картофель и свекла.
- Другие продукты, такие как помидоры, кабачки, авокадо и чернослив.
-
Избегайте продуктов, которые содержат много соли. Когда вы едите очень соленые продукты, вы увеличиваете шансы появления высокого кровяного давления. Когда у вас высокое кровяное давление, оказывается много дополнительной нагрузки на сердце, что может привести к фибрилляции предсердий. Чтобы сохранить кровяное давление на здоровом уровне, попробуйте употреблять в пищу продукты с низким содержанием соли.
-
Прекратите есть грейпфрут. Хотя это может показаться странным, особенно потому, что грейпфрут вкусный и здоровый продукт, вам придется перестать есть грейпфрут, если вы начнете принимать лекарство против фибриляции предсердий. Грейпфрут мешает препаратам, которые врачи назначают для борьбы с фибрилляциями предсердий, поскольку в нем содержится так называемый нарингенин.
Лечение фибрилляции предсердий с помощью лекарств
-
Принимайте антиаритмические препараты. Эти препараты являются наиболее часто назначаемым лечением фибрилляции предсердий, потому что они контролируют пульс и устраняют экстрасистолию. Этот препарат изменяет количество электролитов, которые находятся в вашем сердце и контролируют ритм вашего сердца. Есть много различных видов антиаритмических препаратов, но два самых часто назначаемых включают в себя :
- Бета-блокаторы: Как следует из названия, эти препараты блокируют бета-рецепторы (которые контролируют деятельность вашего сердца), чтобы уменьшить частоту сердечных сокращений. Общие бета-блокаторы включают метопролол, атенолол, карведилол и пропранолол.
- Блокаторы кальциевых каналов. Эти препараты действуют, блокируя кальциевые каналы в сердечной мышце. Таким образом эти препараты также уменьшают частоту сердечных сокращений. Дилтиазем и верапамил являются примерами этой группы антиаритмических препаратов.
-
Попробуйте антикоагулянты. Антикоагулянты также называют препаратами для "разжижения крови" и они делают именно это - разжижают вашу кровь. Когда ваша кровь становится менее густой, шансы на то, что в крови появятся сгустки уменьшаются. При фибрилляции предсердий, кровь не выкачивается из сердца должным образом, а это означает, что часть крови остается в сердце. Кровь, которая остается в сердце увеличивает шансы появления кровяного сгустка.
- Аспирин является наиболее распространенной формой антикоагулянтов. Хотя вы можете приобрести его без рецепта, вы все равно должны поговорить с врачом, прежде чем начать принимать аспирин, если у вас есть фибрилляции предсердий.
- Варфарин является еще одним препаратом для разжижения крови, но его можно купить только по рецепту врача. Поговорите со своим врачом о плюсах и минусах варфарина и аспирина.
-
Снизить уровень стресса. Хотя вы, возможно, считаете, что стресс больше относится к психическому состоянию, а не физическому, на самом деле стресс оказывает огромное влияние на ваше сердце. Когда вы находитесь в состоянии стресса, оказывается дополнительная нагрузка на сердце, что приводит к фибрилляции предсердий. Есть много способов уменьшить состояние стресса. Некоторые из них включают :
Дата публикации статьи: 13.11.2016
Дата обновления статьи: 06.12.2018
Фибрилляция предсердий (сокращенно ФП) – это наиболее распространенный вид аритмии среди всех нарушений ритма сердца.
Для правильной и эффективной работы сердца ритм задается синусовым узлом. Это участок, откуда в норме выходит сигнал сердцу сокращаться (то есть возникает импульс). При фибрилляции предсердий сокращения (не импульсы) хаотичны и исходят из разных участков предсердия. Частота этих сокращений может достигать нескольких сотен в минуту. В норме частота сокращений составляет от 70 до 85 ударов в минуту. Когда импульсы проходят на желудочки сердца – частота их сокращения также возрастает, что вызывает резкое ухудшение состояния.
Схема проведения импульсов

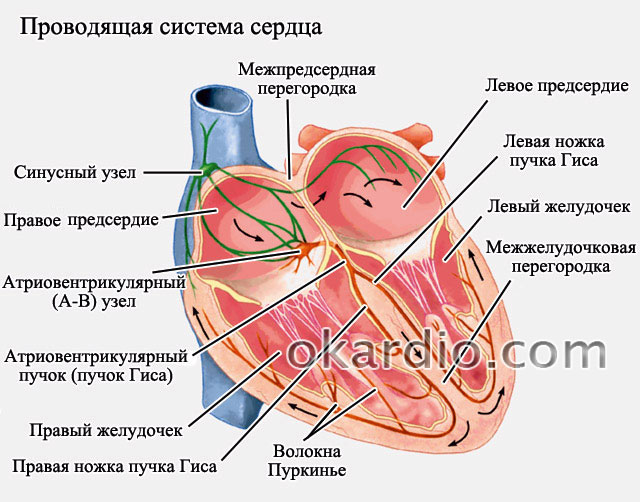
Когда частота сокращений сердца высокая (выше 85 ударов в минуту) – то говорят о тахисистолической форме фибрилляции предсердий. Если частота невысокая (ниже 65 – 70 ударов в минуту) то говорят о брадисистолической форме. В норме частота частота сердечных сокращений должна быть 70–85 ударов в минуту – в этой ситуации говорят о нормосистолической форме фибрилляции.
Мужчины болеют чаще, чем женщины. С возрастом риск развития ФП увеличивается. В 60 лет эту проблему обнаруживают у 0,5% всех людей, которые обращаются к врачу, а после 75-летнего возраста аритмию выявляют у каждого десятого человека.
Этой болезнью занимается врач-кардиолог, кардиохирург или аритмолог.
Согласно официальным данным, представленным в Рекомендациях Российских Кардиологов от 2012 года, фибрилляция предсердий и мерцательная аритмия – идентичные понятия.
Чем опасна фибрилляция?
Когда сокращения хаотичны, то кровь задерживается в предсердиях дольше. Это приводит к образованию тромбов.
Из сердца выходят крупные кровеносные сосуды, которые несут кровь к мозгу, легким и всем внутренним органам.
- Образовавшиеся тромбы в правом предсердии по крупному легочному стволу попадают в легкие и приводят к .
- Если тромбы образовались в левом предсердии, то с током крови через сосуды дуги аорты попадают в головной мозг. Это приводит к развитию инсульта.
- У пациентов с мерцанием предсердий риск развития мозгового инсульта (острого нарушения мозгового кровообращения) в 6 раз выше, чем без нарушений ритма.
 Образование тромба в левом предсердии приводит к инсульту
Образование тромба в левом предсердии приводит к инсульту
Причины патологии
Причины принято делить на две большие группы:
Сердечные.
Несердечные.
Редко, при генетической предрасположенности и аномалии развития проводящей системы сердца, эта патология может быть самостоятельным заболеванием. В 99% случае фибрилляция предсердий не является самостоятельной болезнью или симптомом, а возникает на фоне основной патологии.
1. Сердечные причины
В таблице показано, как часто у пациентов с ФП встречается сердечная патология:
Среди всех пороков, чаще мерцательную аритмию выявляют при митральных или многоклапанных пороках сердца. Митральный клапан – это клапан, который соединяет левое предсердие и левый желудочек. Многоклапанные пороки – это поражение нескольких клапанов: митрального и (или) аортального и (или) трикуспидального.
 Митральный порок сердца
Митральный порок сердца
Также причиной могут быть сочетания заболеваний. Например, пороки сердца могут сочетаться с ишемической болезнью сердца (коронарной болезнью, стенокардией) и артериальной гипертонией (повышенным артериальным давлением).
Состояние после кардиохирургических операций может вызывать фибрилляцию предсердий, т. к. после операции может происходить:
Изменение внутрисердечной гемодинамики (например, был плохой клапан – имплантировали хороший, который стал работать правильно).
Нарушение электролитного баланса (калий, магний, натрий, кальций). Электролитный баланс обеспечивает электрическую стабильность клеток сердца
Воспаление (из-за швов на сердце).
2. Несердечные причины
Употребление алкоголя может влиять на риск возникновения патологии фибрилляция предсердий. В исследовании, которые провели американские ученные в 2004 году, показано, что при увеличении дозы алкоголя более 36 грамм в сутки риск развития фибрилляции предсердий возрастает на 34%. Интересно и то, что дозы алкоголя ниже этой цифры не влияют на развития ФП.
Вегетососудистая дистония – это комплекс функциональных расстройств нервной системы. При этой болезни встречается часто пароксизмальная аритмия (описание видов аритмии – в следующем блоке).
Классификация и симптомы ФП
Существует много принципов классификаций ФП. Самая удобная и общепринятая – классификация, основанная на продолжительности фибрилляции предсердий.
* Пароксизмы – это приступы, которые могут возникать и купироваться спонтанно (то есть самостоятельно). Частота приступов индивидуальная.
Характерные симптомы
У всех видов фибрилляций симптомы схожи. Когда на фоне основного заболевания возникает фибрилляция предсердий, то чаще всего пациенты предъявляют следующие жалобы:
- Сердцебиение (частый ритм, но при брадисистолической форме частота сердечных сокращений, наоборот, низкая – меньше, чем 60 ударов в минуту).
- Перебои («замирание» сердца и далее следует ритм, который может быть частый или редкий). Частый ритм − более 80 ударов в минуту, редкий − менее 65 ударов в минуту).
- Одышка (учащенное и затрудненное дыхание).
- Головокружение.
- Слабость.
Если фибрилляция предсердий существует длительное время, то развиваются отеки на ногах, к вечеру.
Диагностика
Диагностика фибрилляции предсердий не вызывает сложностей. Диагноз устанавливают на основании ЭКГ. Для уточнения частоты приступов и сочетания с другими нарушениями ритма проводят специальное (мониторинг ЭКГ в течение суток).
 Биение сердца на электрокардиограмме. Нажмите на фото для увеличения
Биение сердца на электрокардиограмме. Нажмите на фото для увеличения
 С помощью ЭКГ диагностируют фибрилляцию предсердий
С помощью ЭКГ диагностируют фибрилляцию предсердий
Лечение фибрилляции предсердий
Лечение направлено на устранение причины и (или) предотвращение осложнений. В части случаев удается восстановить синусовый ритм, то есть вылечить фибрилляцию, но также бывает, что ритм восстановить нельзя – в таком случае важно нормализовать и поддерживать работу сердца, предотвратить развитие осложнений.
Чтобы успешно лечить ФП нужно: устранить причину, вызвавшую нарушения ритма, знать размеры сердца и длительность мерцания.
При выборе того или иного метода лечения сначала определяют цель (зависит от конкретного состояния пациента). Это очень важно, так как от этого будут зависеть тактика и комплекс мероприятий.
Первоначально доктора назначают медикаментозное лечение, при неэффективности − электроимпульсную терапию.
Когда не помогает медикаментозная терапия, электроимпульсная, то доктора рекомендуют (специальное лечение с помощью радиоволн).
Медикаментозное лечение
Если ритм можно восстановить, то врачи приложат все усилия для этого.
Лекарства, которые используют для лечения ФП, представлены в таблице. Эти рекомендации являются общепринятыми для купирования нарушении ритма по типу мерцания предсердий.
Электроимпульсная терапия
Иногда лечение при помощи лекарств (внутривенных или таблеток) становится неэффективно, и ритм восстановить не удается. В такой ситуации проводят электроимпульсную терапию – это метод воздействия на сердечную мышцу разрядом электрического тока.
 Электроимпульсная терапия
Электроимпульсная терапия
Различают наружную и внутреннюю методики:
Наружная проводится через кожу и грудную клетку. Иногда этот метод называют кардиоверсией. Фибрилляция предсердий купируется в 90% случаев, если лечение начато своевременно. В кардиохирургических стационарах кардиоверсия очень эффективная и часто применяется при пароксизмальной аритмии.
Внутренняя. В полость сердца через крупные вены шеи или в области ключицы вводят тонюсенькую трубочку (катетер). По этой трубочке проводят электрод (похож на проводок). Процедура происходит в операционной, где под контролем рентгенографии, врач на мониторах может визуально оценить, как правильно сориентировать и установить электрод.
Далее при помощи специальной аппаратуры, изображенной на рисунке, наносят разряд и смотрят на экран. На экране врач может определить характер ритма (восстановился синусовый ритм или нет). Персистирующая форма фибрилляции предсердий – наиболее частый случай, когда врачи применяют эту методику.
Радиочастотная абляция
Когда все методики неэффективны, а фибрилляция предсердий значительно ухудшает жизнь больного, то рекомендуют устранение очага (который задает неправильный ритм сердцу) который ответственный за повышенную частоту сокращений – радиочастотную абляцию (РЧА) – лечение с помощью радиоволн.
 Радиочастотная абляция
Радиочастотная абляция
После устранения очага ритм может быть редким. Поэтому РЧА можно сочетать с имплантацией искусственного водителя ритма – кардиостимулятора (небольшого электрода в полость сердца). Ритм сердцу через электрод будет задавать кардиостимулятор, который устанавливают под кожу в область ключицы.
Насколько эффективен этот метод? Если РЧА провели пациенту с пароксизмальной формой ФП, то в течение года синусовый ритм удерживается у 64–86% (данные 2012 года). Если была персистирующая форма, то фибрилляция предсердий возвращается в половине случаев.
Почему не всегда удается восстановить синусовый ритм?
Основная причина, когда не получится восстановить синусовый ритм – размеры сердца и левого предсердия.
Если по УЗИ сердца установлен размер левого предсердия до 5,2 см, то в 95% восстановление синусового ритма возможно. Об этом сообщают аритмологи и кардиологи в своих публикациях.
Когда размер левого предсердия больше 6 см, то восстановление синусового ритма невозможно.
 На УЗИ сердца видно, что размер левого предсердия больше 6 см
На УЗИ сердца видно, что размер левого предсердия больше 6 см
Почему так происходит? При растяжении этого отдела сердца в нем возникают некоторые необратимые изменения: фиброз, дегенерация миокардиальных волокон. Такой миокард (мышечный слой сердца) не только не способен удержать на секунды синусовый ритм, но и, как считают кардиологи, не должен это делать.
Прогноз
Если ФП диагностирована своевременно, и больной соблюдает все рекомендации врача, то шансы восстановить синусовый ритм высоки – более 95%. Речь идет о ситуациях, когда размеры левого предсердия не более 5,2 см, а у больного – впервые диагностированная аритмия или пароксизм фибрилляции предсердий.
Синусовый ритм, который удается восстановить после РЧА у пациентов с персистирующей формой, сохраняется в течение года в 50% случаев (из всех больных, которым была выполнена операция).
Если аритмия существует несколько лет, например, более 5 лет, а сердце имеет «большие» размеры, то рекомендации врачей − медикаментозное лечение, которое поможет работе такого сердца. Ритм восстановить не удастся.
Качество жизни пациентов с ФП можно улучшить, если следовать рекомендованному лечению.
Если причиной является алкоголь и курение, то бывает достаточно устранить эти факторы, чтобы ритм нормализовался.
